i Marts 2017 blev et mini-symposium på den 11.kongres for kontroverser i neurologi (CONy), Athen, Grækenland, dedikeret til neuro-Beh Krysets sygdom (NBD). En introduktion til de vigtigste kliniske træk ved Beh Kret ‘ s sygdom (BD) blev efterfulgt af en gennemgang af dens neurologiske manifestationer og en fokuseret præsentation af udfordringerne ved differentiel diagnose. Denne gennemgang repræsenterer en rapport fra mini-symposiet i form af en opdateret oversigt over de emner, der blev præsenteret. Det følger strukturen i mini-symposiet og udvider til dels de oplysninger, der præsenteres der. En systematisk gennemgang er imidlertid uden for denne rapports anvendelsesområde. Den generelle introduktion til BD vil være kortfattet, da fokus for denne gennemgang er NBD. Detaljer om BD generelt kan findes i de seneste anmeldelser, f.eks.1
Beh-karets sygdom
historie og epidemiologi
BD er en kronisk, multisystemisk og polysymptomatisk sygdom med uforudsigelige eksacerbationer og remissioner. Alle systemer kan påvirkes samtidigt eller fortløbende.1 der er flere kliniske undergrupper, og der er geografisk variation, der indikerer forskellige sygdomsmekanismer. I lyset af dette foretrækker nogle forfattere at bruge udtrykket Beh-karets syndrom snarere end Beh-karets sygdom. Af hensyn til konsistens og harmonisering og for at følge terminologien i drøftelserne i mini-symposiet vil denne gennemgang bruge udtrykket Beh-Karet ‘ s sygdom. I 1930 beskrev øjenlægen Adamantiades sameksistensen af okulære, hud-og slimhindelæsioner hos en patient.2 i 1937 identificerede Hulusi Beh karret BD hos to patienter, der lider af orale og kønssår, ud over øjensygdom og beskrev det som en separat sygdom, der menes at være forårsaget af en virus.3
epidemiologiske undersøgelser har vist en bred variation i forekomsten af BD afhængigt af befolkningens geografiske og etniske oprindelse. Bevis viser, at forekomsten af BD er højere i de områder, hvor befolkningen har en høj forekomst af HLA-B51-allel.4 Det kaldes ofte ‘silk road disease’ på grund af dets relativt høje forekomst i middelhavs -, mellemøstlige og fjernøstlige lande på tværs af den gamle silkehandelsrute. Tyrkiet har den højeste prævalens på 119,8 per 100.000.4
Patofysiologi
patomekanismerne for BD er ikke fuldt ud kendt; det kan dog ses som en tilstand forbundet med autoimmune reaktioner, autoinflammation og vaskulær skade. Modtagelighed synes at være bestemt af et samspil mellem genetiske og miljømæssige faktorer. Blandt de modtagelighed gener, de cytokiner, såsom interleukin (IL)-17, IL-12 IL-23, IL-21, IL-23, tumor nekrose faktor (TNF)-α, IL-1β og IL-8 har været indblandet.5 dysregulering af disse proinflammatoriske cytokiner kan afspejle en ukontrolleret aktivering af det medfødte immunsystem med eller uden aktivering af de adaptive immunresponser, der ser ud til at være ansvarlige for de patologiske træk. Forhøjet produktion af proinflammatoriske cytokiner, såsom TNF-larr, IL-1 larr og IL-8, resulterer i aktivering af neutrofiler og forøgelse af cellulære interaktioner mellem neutrofiler og endotelceller.6 disse aktiverede neutrofiler producerer overdrevne superoksider og lysosomale stoffer, som medfører vævsskade. De resulterende læsioner karakteriseres histologisk af neutrofile angiocentriske infiltrater med leukocytoklastisk (tidlig) eller lymfocytisk (sen) vaskulitis med eller uden Mural trombose og nekrose.7 derudover er B-lymfocytfunktion rapporteret at være unormal hos nogle patienter.8
blandt de miljømæssige faktorer, der er ansvarlige for modtagelighed for BD, inkluderer infektiøse agenser, der oftest er impliceret, bakterier såsom Streptococcus sanguinisog vira, hovedsageligt herpesvirus. Faktisk er genmiljøinteraktionen i BD indikeret ved tætte genotypestudier, der forbinder dysreguleret værtsimmunrespons til bakterielle antigener til BD-følsomheden.9
kliniske manifestationer og diagnose
BD har en bred vifte af kliniske manifestationer. Orale sår er normalt det første symptom; de kan forekomme år før diagnosen og er til stede under sygdomsforløbet med næsten 100% frekvens. Hos 75% af patienterne ses anogenitale aphthae, primært på pungen og penis hos mænd og vulva hos kvinder. Hos omkring 60% af patienterne er der rapporteret om forskellige kutane læsioner, som inkluderer erythema nodosum, papullopustulære læsioner, pseudofolliculitis, pyoderma gangrenosum og kutan vaskulitis.1,10
derudover påvirkes mange andre områder ofte af BD. Okulære præsentationer af BD forekommer hos 30-80% af patienterne (overvejende hos mænd) og er en væsentlig årsag til sygelighed, da de kan resultere i blindhed, især ved indstilling af retinal vaskulitis.1 fælles involvering er også almindeligt rapporteret i BD. Mono / polyarthritis i BD er Kursivikke-erosive og de mest berørte led er knæ, ankler, fødder og Kursiverhænder. Gastrointestinal involvering er karakteriseret ved smerte, blødning, tarmslimhindesår eller tarmperforation. Kursivervaskulær involvering kan også forekomme, oftest dyb/overfladisk perifer venøs trombose og også aneurysmal/okklusiv arteriel sygdom. Hjerteinddragelse inkluderer koronar arteritis, vaskulær sygdom, intrakardial thrombi eller trombose af venøse kollaterale kar og overlegen vena cava, myocarditis og tilbagevendende ventrikulære arytmier.1 neurologisk involvering er også en almindelig manifestation af BD og vil blive diskuteret yderligere i det følgende afsnit.
de diagnostiske kriterier for BD blev offentliggjort for 28 år siden.11 hovedkriteriet er tilbagevendende orale ulcerationer (aphthous eller herpetiform) observeret af lægen eller pålideligt rapporteret af patienten mindst tre gange i en 12-måneders periode. Derudover SKAL to af de fire mindre kriterier være opfyldt:
- tilbagevendende genital ulceration;
- øjenlæsioner: anterior uveitis, posterior uveitis, celler i glaslegemet ved spaltelampeundersøgelse eller retinal vaskulitis observeret af en øjenlæge;
- hudlæsioner: erythema nodosum, pseudofolliculitis, papulopustulære læsioner eller acneiforme knuder hos post-adolescente patienter, der ikke er på kortikosteroider; og
- en positiv pathergy-test (hudprikketest): ikke-specifik hud Kursivshyper-reaktivitet som reaktion på mindre traumer læst af en læge efter 24-48 timer (>2 mm pustule, efter underarmens hud (5 mm dybde) prik med 20-22 g nål).
behandlingsmuligheder
målet med BD-behandling er straks at undertrykke inflammatoriske forværringer og gentagelser for at forhindre irreversibel organskade, og en tværfaglig tilgang er nødvendig. Forvaltningen af BD afhænger af, om der er selvbegrænsende manifestationer eller alvorlig organinddragelse, og bør individualiseres efter alder, køn og type.12,13 ved systemisk alvorlig sygdom kan der vælges intravenøse pulskortikosteroider efterfulgt af daglige orale doser.12 en ny oral inhibitor af phosphodiesterase-4, apremilast, er blevet undersøgt hos patienter uden større organinddragelse og viste et komplet respons hos signifikant flere patienter.14
andre behandlinger sigter mod at kontrollere de specifikke symptomer på BD. TNF-oprensningsinhibitorer er yderst effektive ved BD, især ved okulær involvering.15,16,17 langtids administration af TNF-Chr-hæmmeren kan reducere hyppigheden af okulære gentagelser, selv i resistente tilfælde. Som en førstelinjebehandling bør behandlingen påbegyndes i kombination med et immunsuppressivt lægemiddel (corticosteroider eller kursiv), og ved forekomst af remission bør samtidig behandling med corticosteroider reduceres. Mange undersøgelser har vist effektiviteten af BD.15-17 hos patienter med involvering i det bageste segment af øjet bør der initieres behandling med cyclosporin-A, IFN-ruris eller anti-TNF-ruris, som ofte kombineres med systemiske kortikosteroider. Hos patienter med involvering i det bageste segment af øjet bør der initieres behandling med cyclosporin, IFN-roli eller anti-TNF-roli, ofte kombineret med systemiske kortikosteroider.12,13
til behandling af større karsygdomme med trombotiske hændelser i BD anbefales kortikosteroider og immunsuppressiva, såsom cyclophosphamid, cyclosporin-A,12 og Kursiveranti-TNF-karrus kan overvejes hos refraktære patienter. Antikoagulantia overvejes, når risikoen for blødning generelt er lav, og sameksisterende lungearterieaneurismer udelukkes.12,13 til gastrointestinale symptomer kan der anvendes 5-aminosalicylsyrederivater, herunder mesalamin, systemiske kortikosteroider, anti-TNF-larrus og thalidomid. Involvering i centralnervesystemet, herunder akutte angreb af cerebral parenkymal involvering, behandles med højdosis kortikosteroider efterfulgt af aftagende sammen med immunsuppressiva. Selvom cyclosporin er billig, bør det undgås på grund af risikoen for neurotoksicitet. Anti-TNF-karrus bør betragtes som Kursiver i svær eller ildfast sygdomførstelinie. Den første episode af cerebral venetrombose (CVT) skal behandles med højdosis kortikosteroider efterfulgt af aftagende. Antikoagulantia kan tilsættes i en kort varighed.
neurologisk involvering i Beh Kurets sygdom
som med systemisk sygdom varieres de neurologiske manifestationer af BD.18-22 neurologisk involvering i BD kan klassificeres som; 1) primær, hvor den neurologiske involvering er direkte på grund af BD og er navngivet som NBD eller neuro-Beh karets syndrom (NBS); og 2) sekundær, hvor de neurologiske manifestationer er resultatet af neurologiske komplikationer sekundært til systemisk involvering af BD (dvs. cerebrale emboli fra hjertekomplikationer af BD, øget intrakranielt tryk sekundært til overlegen vena cava syndrom) eller på grund af de terapier, der anvendes til de systemiske manifestationer af BD (dvs.neurotoksicitet i centralnervesystemet med cyclosporin; perifer neuropati sekundær til thalidomid eller colchicin). Disse er indirekte årsager til neurologiske problemer hos patienter med BD og betegnes ikke som NBD.
primær neurologisk involvering med NBD forekommer hos op til 10% af alle patienter.18-22 NBD præsenterer normalt inden for det fjerde årti og cirka 5 år efter starten af den systemiske sygdom. Selvom nogle patienter kan have neurologisk involvering uden at opfylde International Study Group (ISG) klassificeringskriterier for BD,11 og en diagnose af NBD kan typisk ikke stilles, medmindre der i det mindste er historie eller følger af nogle af de systemiske manifestationer af BD. Selvom BD ses næsten ens i begge køn, er NBD mere almindelig hos mænd (3:1).23 BD og NBD er sjældne hos den pædiatriske population; men når neurologisk involvering forekommer hos børn, er det ofte kort efter starten af den systemiske sygdom.20.21
kliniske og neuroimaging-fund indikerer, at der er to hovedformer af NBD: 1) CNS inflammatorisk parenkymal sygdom (p-NBD); og mindre almindeligt 2) en ekstra-parenkymal form (ep-NBD), der involverer store ekstra-parenkymale vaskulære strukturer, hovedsageligt venøse dural bihuler, der forårsager cerebral venøs sinustrombose (CVST). I modsætning til p-NBD observeres CVST mere almindeligt hos pædiatriske patienter med NBD, og disse to typer involvering forekommer meget sjældent hos det samme individ og har derfor sandsynligvis forskellige patogeneser. Sjældent kan en aseptisk meningitis være præsentationen af ekstra-parenchymal NBD. Adfærdsmæssige og psykotiske symptomer, der betegnes som ‘neuro-psycho-Beh kurset’, kan observeres i løbet af NBD. Kognitive funktioner vil sandsynligvis også blive påvirket i en undergruppe af patienter med BD, og frontal (udøvende) dysfunktion er det mest almindelige observerede mønster. Primær involvering i det perifere nervesystem er rapporteret ved BD, men er ekstremt sjælden.18,19
det mest almindelige neurologiske symptom, der ses i NBD, er hovedpine, som forekommer både i parenkymal (p-NBD) og ekstra-parenkymal NBD (ep-NBD, CVST). Imidlertid kan hovedpine også være et symptom på svær okulær betændelse; kan være forbundet med forværringer af systemiske symptomer på BD med nogle migrænelignende træk og kaldes ‘ikke-strukturel hovedpine af BD’; eller kan være uafhængig af BD og kan eksistere sammen som en primær hovedpine i samme hastighed som den generelle befolkning. Andre almindelige symptomer er svaghed (hemiparesis), gangforstyrrelser (ataksi), talevanskeligheder (dysartri) og mindre almindeligt adfærdsmæssige og kognitive ændringer. Synstab på grund af optisk neuritis, sensoriske og ekstrapyramidale symptomer og anfald er sjældne.18-22
kriterierne for International Consensus Recommendation (ICR) foreslås anvendt til diagnosticering af NBD.24 disse kriterier kan opsummeres som ‘forekomsten af neurologiske symptomer og tegn hos en patient, der opfylder ISG-diagnostiske kriterier for BD, som ikke på anden måde forklares af nogen anden kendt systemisk eller neurologisk sygdom eller behandling, og hos hvem objektive abnormiteter, der er i overensstemmelse med NBD, påvises enten ved neurologisk undersøgelse, neuroimaging-undersøgelser, MR eller unormal cerebrospinalvæske (CSF) undersøgelser’.24 ICR-kriterierne inkluderer også et ‘sandsynligt NBD’ – kriterium, men man bør være mere forsigtig med at stille en sådan diagnose.
Parenchymal neuro-Beh karets sygdom
omkring 75-80% af patienter med NBD til stede med parenchymal involvering. De vigtigste symptomer og tegn på p-NBS inkluderer hovedpine, dysartri, ataksi, hemiparesis og kraniale neuropatier (hovedsageligt involvering af motor-okulære og ansigtsnerver), og disse udvikler sig normalt på en subakut måde. p-NBD er en af hovedårsagerne til sygelighed og dødelighed i NBD. I lighed med multipel sklerose (MS) kan det kliniske forløb af p-NBD forblive med et enkelt angreb, kan have en tilbagefaldende form eller kan være progressiv. Imidlertid er patienter med p-NBD normalt tilbage med neurologiske underskud. Læsionerne af p-NBD-læsioner involverer almindeligvis det telencephaliske / diencephaliske kryds og hjernestammen, som normalt er store uden tydelige grænser. I den akutte fase vil disse læsioner sandsynligvis forbedres og vises generelt i et heterogent mønster. Tumefaktive cerebrale læsioner kan ses, og rygmarvslæsioner, selvom de ikke er almindelige, når de forekommer, er sandsynligvis omfattende i længderetningen. Hos disse patienter er anti-MOG-og AKP4-antistoffer typisk fraværende. Cerebellar fokal involvering er usædvanlig, men isoleret cerebellar atrofi er rapporteret.25 læsioner i intra-parenkymale større arterielle territorier er usædvanlige og involvering af store ekstra-parenkymale eller mindre intra-parenkymale arterier, selvom der er rapporteret ekstremt sjældne, hvilket antyder, at der kan eksistere en undergruppe af arteriel p-NBD.26 baseret på de radiologiske og histopatologiske fund er en venøs patogenese den sandsynlige forklaring på p-NBS-læsioner.17-19, 26
CSF-fundene kan afsløre en fremtrædende pleocytose og et forhøjet proteinniveau under den akutte episode af p-NBD. Neutrofil overvægt er typisk i den akutte fase, men dette erstattes senere af en lymfocytisk form. Oligoklonale bånd opdages sjældent.
ekstra-parenchymal neuro-Beh karets sygdom/cerebral venøs sinustrombose
op til 20% af patienterne med NBD har CVST. Disse patienter har svær hovedpine, som normalt udvikler sig over et par uger. Den funduskopiske og neurologiske undersøgelse viser typisk papilledem og lejlighedsvis en sjette nerveparese. Sammenlignet med andre årsager til dural sinus-trombose er nedsat bevidsthed, fokale neurologiske underskud såsom hemiparesis og epileptiske anfald ualmindelige ved ekstra-parenkymal NBD, og venøse infarkter er usandsynlige. En magnetisk resonansvenografi vil bekræfte diagnosen og vise omfanget af cvst. Med undtagelse af et forhøjet åbningstryk er CSF-fundene generelt normale, undtagen i den sjældne meningitiske præsentation, hvor et stort antal neutrofiler kan findes. Som allerede nævnt forekommer denne form for NBD mere almindeligt i den pædiatriske population, hvilket antyder, at alder kan påvirke formen for neurologisk involvering.
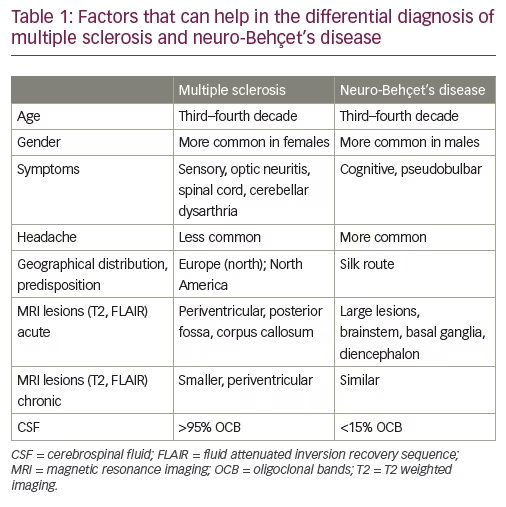
Neuro-Beh Krysets sygdom-differentialdiagnose
differentialdiagnosen af NBD er fortsat en stor udfordring. Særligt vanskelige er situationer, hvor en patient uden fuldblæst BD præsenterer neurologiske manifestationer. Det er vigtigt at vide, at neurologiske manifestationer af BD afspejler mere alvorlig sygdom og sjældent ses isoleret. Derfor skal klinikere, der mistænker NBD, være opmærksomme på at se efter den sandsynlige udvikling af symptomer og tegn uden for CNS. Dette er også vigtigt hos patienter med kendt BD, da neurologiske manifestationer har tendens til at forekomme under svære opblussen, og systemiske BD-manifestationer bør søges. I meningitiske præsentationer er differentialdiagnosen fra akut bakteriel meningitis afgørende. Akut bakteriel meningitis er en medicinsk nødsituation, og antibiotikabehandling indledes ofte i nødindstillinger inden den mikrobiologiske bekræftelse. Selvom CSF i meningitisk NBD ofte har færre leukocytter, kan den undertiden nå de tal, der findes i bakteriel meningitis, og manglende anerkendelse kan have alvorlige konsekvenser. En forbigående klinisk forbedring kan ses efter institution af understøttende foranstaltninger og antibiotika, som kan forsinke den aggressive behandling af BD.
Uveomeningeal syndromer er en heterogen gruppe af inflammatoriske lidelser karakteriseret ved meningeal inflammation og øjeninddragelse (uveitis).27 differentialdiagnosen inkluderer mange enheder og tilknyttede systemiske træk, specifik organinddragelse (f.eks. lunge ved sarkoidose) og billeddannelses-og biomarkøregenskaber kan hjælpe med at skelne NBD fra de andre tilstande. Ud over NBD omfatter uveomeningeal syndromer:
- sarkoidose;
- granulomatose med polyangiitis;
- syfilis;
- Vogt-Koyanagi-Harada sygdom; og
- akut posterior multifokal placoidpigmentepiteliopati.
en af de vigtigste og udfordrende overvejelser i den differentielle diagnose af NBD er MS. 18,28 Når diagnosen for begge enheder er veletableret, er sondringen relativt let; i de indledende faser kan sondringen imidlertid være vanskelig. De parenkymale læsioner af NBD kan efterligne dem af MS på MR i de fleste aspekter, herunder den ovoide form af callosal ‘Davisons fingre’ og tilstedeværelsen af en central vene. På grund af den perivenulære fordeling af læsioner under begge forhold er nytten af det centrale tegn og dets rolle i den differentielle diagnose af MS versus NBD fortsat genstand for debat i ekspertkonsensusdiskussioner.28,29 selvom dette er særlig relevant tidligt i sygdommen, og nylige beviser viser, at flere MS end NBD-hvide stoflæsioner har centrale vener, skal man huske på, at patienter med NBD generelt har færre hvide stoflæsioner end patienter med MS, så det kan forblive vanskeligt at bruge den centrale vene til sondring. Andre spørgsmål, der har været nyttige til at skelne mellem de to enheder, kan ses i tabel 1. Det er vigtigt at bemærke, at den indledende manifestation af NBD kan være en tumefaktiv hjernelæsion, som næsten ikke kan skelnes fra både en tumefaktiv MS-præsentation og en hjernesvulst, sidstnævnte er en væsentlig overvejelse med differentiel diagnose.30,31 klinikere skal være opmærksomme på, at NBD og MS ikke behøver at udelukke hinanden. Faktisk opfylder en gruppe patienter med etableret NBD også de diagnostiske kriterier for MS og har kliniske, billeddannende og laboratoriefunktioner (oligoklonale bånd i CSF) af MS.32
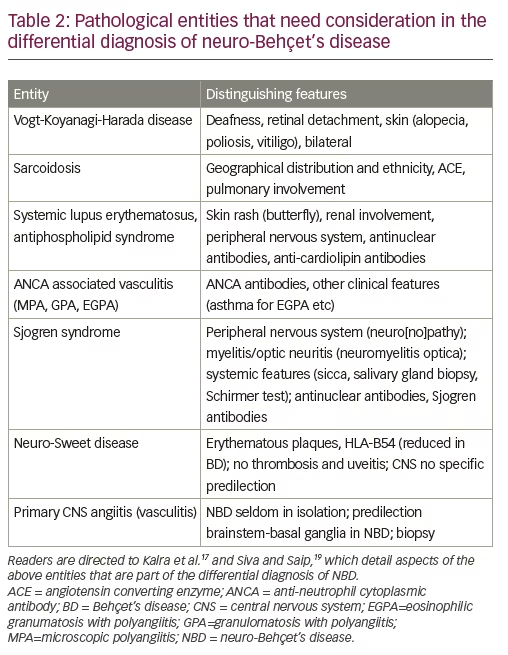
et andet vigtigt aspekt af differentialdiagnosen er systemisk vaskulitis, som kan være primær eller sekundær til andre systemiske inflammatoriske sygdomme med neurologiske manifestationer. Tabel 2 præsenterer en liste over systemisk inflammatorisk sygdom med eller uden sekundær vaskulitis, som kan fejldiagnosticeres som NBD og deres kendetegn, som kan hjælpe med differentiel diagnostik af NBD. Disse diskuteres mere detaljeret i Kalra et al. Siva og Saip.18,24
hos patienter med akut slagtilfælde repræsenterer den vaskulære variant af NBD undertiden en del af differentialdiagnosen. For at skelne fra ikke-vaskulitis aterosklerotisk slagtilfælde er det nyttigt at huske på den højere frekvens af venøs trombose sammenlignet med arterielt territorium slagtilfælde i NBD. På den anden side involverer nogle slagtilfælde i NBD arterielle territorier, så et arterielt slagtilfælde kan være en manifestation af NBD. Det er også vigtigt at huske, at patienter med BD har højere risiko for kardiovaskulære hændelser inklusive slagtilfælde, uafhængigt af om de har NBD.33 arterielle dissektioner og blødninger, omend relativt sjældne i NBD, bør udløse mistanke om det i den passende kliniske indstilling.
psykiatrisk NBD er en sjælden manifestation, normalt med en subakut, progressiv præsentation og har meget forskellige manifestationer, der efterligner primær degenerativ demens, depression eller ærlig psykose. Det er meget vigtigt at overveje NBD hos sådanne patienter.34
et vigtigt aspekt af differentialdiagnosen er udviklingen af et neurologisk problem hos en patient med etableret BD. Klinikerne skal fastslå, om problemet er relateret til NBD eller ej. Udover slagtilfælde er hovedpine en meget almindelig klage hos personer med BD, og det repræsenterer generelt ikke en manifestation af NBD. Årvågenhed er imidlertid nødvendig, da hovedpine ofte hylder andre manifestationer af NBD.
perifer neuropati forekommer sjældent som en klinisk manifestation af NBD, og når den diagnosticeres hos en person med BD og ingen andre neurologiske manifestationer, er en søgning efter alternative ætiologier berettiget.35
endelig vedrører et voksende differentieret diagnoseaspekt neurologiske komplikationer af BD-behandling. Det er kritisk ikke at forveksle sådanne komplikationer for udviklingen af NBD. Cyclosporins rolle i NBD er vigtig, da den konsekvent har været forbundet med en potentiel acceleration og forværring af NBD. Andre behandlinger kan også have komplikationer. Immunsuppressive midler kan lejlighedsvis lette meningitis, som kan forveksles med NBD. 36 bør kræve årvågenhed, da demyelinering og andre neurologiske komplikationer er rapporteret med disse midler, selvom der endnu ikke er rapporteret om nogen ved brug i BD.
thalidomid, som lejlighedsvis anvendes til BD, forårsager forudsigeligt en neuropati, som ikke er relateret til NBD. Posteriort reversibelt encefalopati-syndrom er rapporteret som en komplikation af flere immunterapier, herunder anti-TNF-midler, og på CONy-symposiet i 2017 blev en interessant sag i BD rapporteret af Dr. George Vavougios fra Grækenland (Oral kommunikation, CONy Congress, Athen 2017).
afslutningsvis er NBD en alvorlig neuroinflammatorisk tilstand, der udgør store diagnostiske, differentielle diagnostiske og terapeutiske udfordringer. Bevidsthed om dets kliniske træk og terapeutiske muligheder sammen med tidlig diagnose er afgørende for håndteringen af NBD.