Aaron Fairbanks BS, Lorraine Myers (Provencher) MD, William Flanary MD, Laura Warner, H. Culver Boldt MD
4. Februar 2016
Augenultraschall, auch bekannt als Augenechographie, „Echo“ oder B-Scan, ist ein schneller, nicht-invasiver Test. wird in der klinischen Praxis zur Beurteilung der strukturellen Integrität und Pathologie des Auges verwendet. Es kann zusätzliche Informationen liefern, die nicht ohne weiteres durch direkte Visualisierung von Augengewebe erhalten werden, und es ist besonders nützlich bei Patienten mit einer Pathologie, die die Ophthalmoskopie verhindert oder verdeckt (z. B. große Hornhauttrübungen, dichte Katarakte oder Glaskörperblutungen) (1).
Einige akademische Zentren beschäftigen einen hochqualifizierten Augenultraschall, um während der regulären Geschäftszeiten Augenultraschall durchzuführen. Folglich fehlen den Bewohnern der Augenheilkunde möglicherweise technische und praktische Erfahrungen mit Augenultraschall. Diese Mängel werden hervorgehoben, wenn Patienten nach Stunden auf Abruf gesehen werden. Kenntnisse in der Durchführung von Augenultraschall sind ein unschätzbares Werkzeug für den Bereitschaftsarzt, der schnell, sicher und kostengünstig den Globus untersuchen und einen Patienten richtig triagen möchte. Bitte beachten Sie, dass bei Verdacht auf eine Verletzung des offenen Auges die Echographie nur von einem erfahrenen Echographen durchgeführt werden sollte, da der Druck auf das Auge weitere Schäden verursachen kann. Hier, Wir präsentieren eine einfache, Einführungs „On-call Survival Guide“ für die Augenheilkunde Bewohner mit Augenultraschall.
- Okuläre Ultraschalltechnik
- Ein schrittweiser Ansatz
- Queransicht 1: T12 (Quadrant zentriert um 12 Uhr)
- Queransicht 2: T6 (Quadrant zentriert bei 6 Uhr)
- Queransicht 3: T3 (Quadrant zentriert um 3 Uhr)
- Queransicht 4: T9-Ansicht (Quadrant zentriert um 9 Uhr)
- Longitudinale Makula (LMAC) Ansicht
- Zusammenfassung
- Anhang: Ergänzende Informationen zur okularen Sonographie (2)
- Vorgeschlagenes Zitierformat
Okuläre Ultraschalltechnik
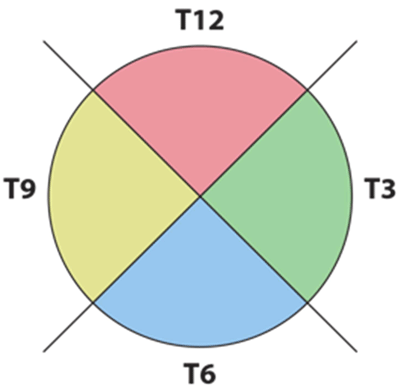
Man kann den gesamten Globus in nur fünf Manövern untersuchen, d. H. Vier dynamischen Quadrantenansichten und einem weiteren statischen Schnitt durch Makula und Papille, auch longitudinale Makula (LMAC) genannt. Die Quadrantenansichten sind mit T12, T3, T6 und T9 bezeichnet. Diese nummerierten Quadranten entsprechen einem Zifferblatt, das dem Auge überlagert ist. Zum Beispiel ist T12 ein Blick durch den oberen Quadranten des Auges, T3 der Nasenquadrant des rechten Auges (temporaler Quadrant des linken Auges) und so weiter (Abbildung 1) (2).
|
|
|
|
Abbildung 1: Schematische Darstellung der Ultraschallquadranten |
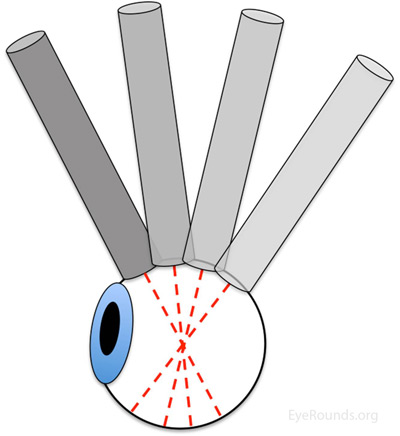
Abbildung 2: Limbus-zu-Fornix-Drehbewegung |
Ultraschallbilder können durch die Augenlider des Patienten (wie in dieser Anleitung dargestellt) oder mit der Sonde direkt auf der Augenoberfläche unter geeigneter topischer Anästhesie erhalten werden. Beginnen Sie mit dem Gewinn in der Höhe. Der Patient sollte in Richtung des zu bewertenden Quadranten schauen. Der Marker auf der Sonde ist konventionell immer nach oben oder nasal ausgerichtet. Verwenden Sie eine Limbus-zu-Fornix-Schaukelbewegung, so dass sich die Spitze der Sonde um eine kleine Strecke bewegt, während sich die Basis der Sonde um eine größere Strecke bewegt (Abbildung 2) (3). Die Sonde dreht sich um den Globus, so dass die Schallwellen immer durch die Mitte des Auges gehen. Diese Drehbewegung maximiert die Menge an Netzhaut, die während des Scans sichtbar gemacht wird. Weitere Informationen finden Sie im Abschnitt „Zusätzliche Informationen“.
Ein schrittweiser Ansatz
Queransicht 1: T12 (Quadrant zentriert um 12 Uhr)
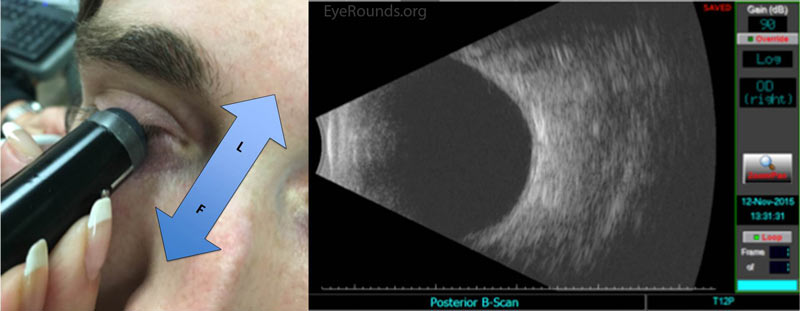
Abbildung 3: Bitten Sie den Patienten, nach oben zu schauen. Platzieren Sie Ihre Sonde auf der unteren Seite des Globus, wobei der Marker nasal ausgerichtet ist. Beginnen Sie am Limbus (L) und lokalisieren Sie den Schatten des Sehnervs, um sich zu orientieren und sicherzustellen, dass Sie das hintere Segment abbilden. Bewegen Sie Ihre Sonde langsam in Richtung des unteren Fornix (F), bis die Visualisierung des T12-Quadranten abgeschlossen ist. Bei Bedarf wiederholen. Denken Sie daran, jede Pathologie entlang der Äquatorialebene des Bildes zu zentrieren, um die beste Auflösung zu erzielen.
Queransicht 2: T6 (Quadrant zentriert bei 6 Uhr)
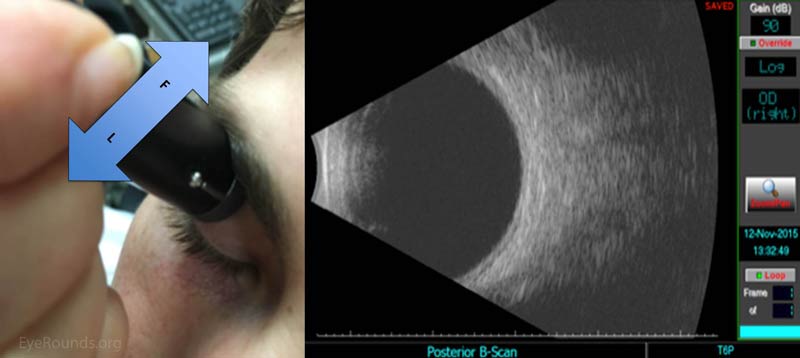
Abbildung 4: Bitten Sie den Patienten, nach unten zu schauen. Platzieren Sie Ihre Sonde mit dem Marker nasal auf den oberen Aspekt des Globus. Platziere den Schlüssel (L). Stelle sicher, dass du ein Bild der Netzhaut und des Sehnervs hast, bevor du die Sonde in Richtung des oberen Fornix bewegst (F). Wiederholen Sie dies bei Bedarf und zentrieren Sie jede Pathologie.
Queransicht 3: T3 (Quadrant zentriert um 3 Uhr)
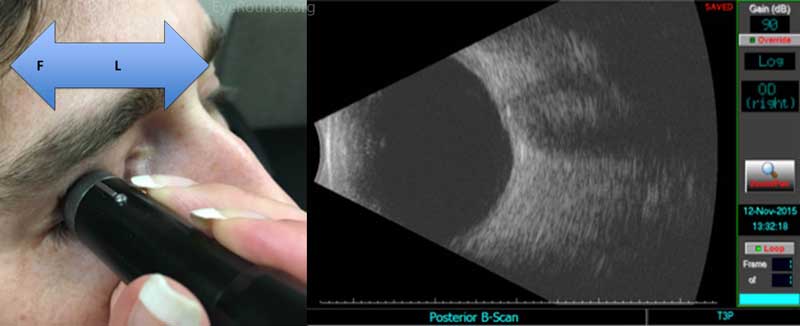
Abbildung 5: Denken Sie daran, dass zum Scannen der medialen und lateralen Quadranten des Auges der Sondenmarker nach oben zeigen sollte. Weisen Sie den Patienten für den T3-Quadranten des rechten Auges an, nach links zu schauen. Platziere die Sonde auf dem Schläfenlimbus (L). Nachdem Sie ein Bild der Netzhaut und des Sehnervs erhalten haben, führen Sie die Sonde vorsichtig zum Fornix (F), um die Auswertung dieses Quadranten abzuschließen. Um den T3-Quadranten des linken Auges anzuzeigen, sollte der Patient immer noch nach links schauen, aber die Sonde wird am medialen Limbus platziert, wobei der Marker nach oben ausgerichtet ist.
Queransicht 4: T9-Ansicht (Quadrant zentriert um 9 Uhr)
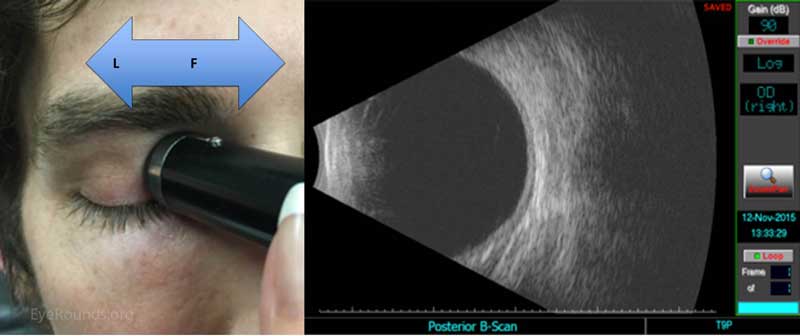
Abbildung 6: Das Scannen des T9-Quadranten des rechten Auges ist einfach der umgekehrte Scan des T3-Quadranten. Weisen Sie den Patienten an, den Blick nach rechts zu richten, wenn der Sondenmarker nach oben gerichtet ist. Platziere die Sonde auf dem Globus am Nasenlimbus (L). Platzieren Sie die Sonde für den T9-Quadranten des linken Auges am temporalen Limbus. Fahren Sie erneut mit einer Limbus-zu-Fornix-Rotationsbewegung fort (F).
Longitudinale Makula (LMAC) Ansicht
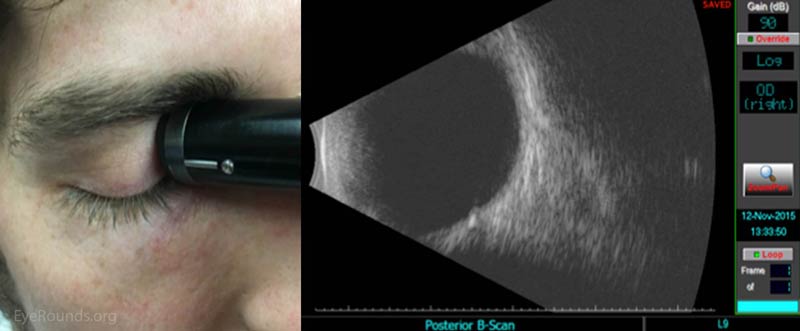
Abbildung 7: Die LMAC-Ansicht ermöglicht eine korrekte Visualisierung der Makula und des Sehnervs. Legen Sie die Sonde vorsichtig auf den nasalen Aspekt des Auges, wobei der Blick des Patienten zeitlich gerichtet ist. Hinweis: Für diese Position sollte der Marker der Sonde nicht nach oben, sondern zur Pupille gerichtet sein. Ein longitudinaler Scan ist der einzige Scan, bei dem dies auftritt! In dieser Ansicht befindet sich der Sehnerv unterhalb der Makula. Manövrieren Sie die Sonde, um die Makula in die Mitte des Bildes zu bringen, um die beste Auflösung zu erhalten.
Zusammenfassung
Der Augenarzt auf Abruf muss den Augenultraschall beherrschen, da er ein unverzichtbares Instrument für die Diagnose und Triage von Augennotfällen ist. Mit nur fünf Manövern, also vier dynamischen Quadrantenansichten und einem Längsschnitt durch Makula und Bandscheibe, kann man den gesamten Globus systematisch untersuchen. Man muss immer daran denken, dass dies nur ein Ausgangspunkt ist, und eine detailliertere, umfassendere Ultraschalluntersuchung sollte sich an zusätzlichen klinischen Daten und vorläufigen Ultraschallbefunden orientieren.
Anhang: Ergänzende Informationen zur okularen Sonographie (2)
- 10 MHz) werden in der Okularechographie verwendet, da sie ein Bild mit größerer Auflösung als niedrige Frequenzen erzeugen. Während dies auf Kosten einer schlechteren Gewebedurchdringung geht, behalten hohe Frequenzen eine ausreichende Penetration bei, um die empfindlichen Augenstrukturen richtig zu untersuchen.
- Der B-Scan erzeugt ein zweidimensionales Bild aus einer sehr dünnen Gewebescheibe, die senkrecht zum Zylinder der Sonde ausgerichtet ist.
- Der Bereich mit der besten Auflösung liegt entlang der Mittelachse der Sonde, parallel zur Sonde selbst. Daher sollte der interessierende Bereich entlang der Äquatorlinie des Bildes platziert werden. Im Augenultraschall erscheint die Netzhaut auf der rechten Seite des Bildes; Hier sollte jede Pathologie fokussiert werden.
- Je dichter das Gewebe ist, desto heller (echoreich) erscheint es und umgekehrt. Wenn das Gewebe dicht genug ist, wirft es einen „Schatten“ direkt dahinter und verhindert, dass dieses Gewebe ausgewertet wird.
- Wenn die Verstärkung höher eingestellt wird, können schwächere Signale leichter sichtbar gemacht werden (Glaskörpertrübungen, Ablösung des hinteren Glaskörpers, kleine Fremdkörper usw.). Wenn die Verstärkung niedriger eingestellt wird, können stärkere Signale leichter visualisiert werden (Massen, Tumore usw.) und die schwächeren Signale können fehlen.
- Bei transversalen Bildern ist der Marker auf der Sonde konventionell immer nach oben oder nasal ausgerichtet. Dies ermöglicht jedem Leser, Ihre Bilder mit dem angegebenen Schnitt (z. B. T12) zu interpretieren.
- Die effektivste Methode, um das Ausmaß der Netzhaut während eines B-Scans zu untersuchen, ist die Verwendung der Limbus-to-Fornix-Technik. Um diese Technik durchzuführen, sollte der Sonograph die Sonde in einer ausladenden Bewegung sanft vom Limbus des Auges zum Fornix gleiten lassen, um die während des Scans visualisierte Netzhautmenge zu maximieren.
- Konventionell wird jedem Auge ein Zifferblatt überlagert, um die zu scannenden Quadranten zu identifizieren, ähnlich der Methode zur Beschreibung von Fundusläsionen. Während T12 und T6 an jedem Auge überlegen bzw. unterlegen bleiben, befindet sich der T3-Quadrant am rechten Auge des Patienten nasal, während er links der Temporalquadrant ist. Gleiches gilt für den T9-Quadranten, der sich zeitlich am rechten Auge und nasal am linken Auge befindet.
- Byrne SF, Grün RL. Ultraschall des Auges und der Augenhöhle. 2. Aufl. St. Louis: Mosby Jahrbuch; 2002.
- Boldt HC, Ossoinig KC, Warner LL, Fuhrmesiter L. Echographie. http://www.medicine.uiowa.edu/ Auge/Echographie. Zugriff am 25.November 2015.
- Waldron RG. Kontakt B-Scan Ultraschall. Emory Augenzentrum. 2003:1-9.