Ein 19-jähriger männlicher Student ohne Krankengeschichte wurde zur Beurteilung eines „blinden Flecks“ im rechten Auge von zwei Wochen Dauer nach der Sonnenfinsternis vom 21. August 2017 vorgestellt. Der Patient berichtete, dass er die Sonnenfinsternis insgesamt 2,5 Minuten lang intermittierend ohne Augenschutz betrachtete und alle 10 bis 15 Sekunden Pausen einlegte, um wegzuschauen.
Er bemerkte das Skotom kurz vor der Fixierung im rechten Auge, das etwa eine Stunde nach der Sonnenfinsternis begann. Er stellte in den folgenden Tagen keine fortschreitende Vergrößerung des Skotoms oder neue Skotome fest und stellte fest, dass der „blinde Fleck“ im Laufe der Zeit weniger auffällig geworden war. Seine Augengeschichte war unauffällig.
Untersuchungsbefund
Die am besten korrigierte Sehschärfe betrug in beiden Augen 20/20 und der Augeninnendruck war normal. Es wurde kein afferenter Pupillendefekt festgestellt. Die Sichtfelder waren bei bilateraler Konfrontation voll. Bei Amsler-Gittertests lokalisierte er jedoch einen kleinen Bereich der Metamorphopsie kurz vor der Fixierung im rechten Auge.
Die Untersuchung des vorderen Segments war in beiden Augen normal. Die Fundusuntersuchung war bei beiden Augen unauffällig, ohne entsprechende Makulabefunde im rechten Auge, um seine Symptome zu erklären (Abbildung 1).
Aufarbeitung
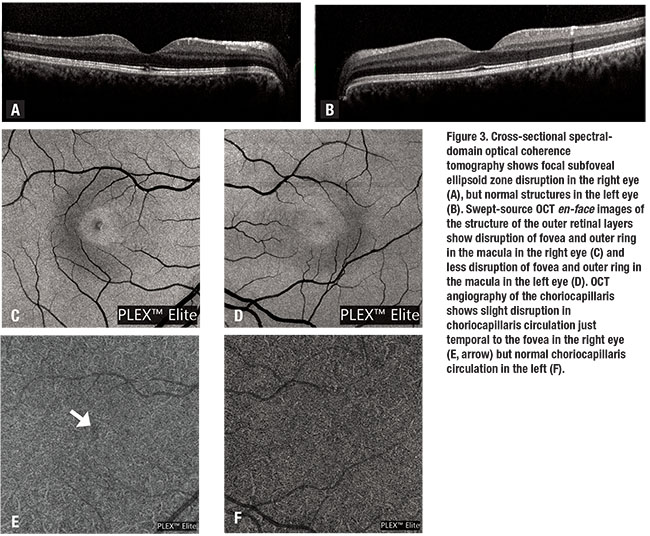
Fundus-Autofluoreszenz (FAF) war in beiden Augen normal (Abbildung 2). Spektral-Domain optische Kohärenztomographie (SD-OCT) des rechten Auges zeigte normale foveale Kontur mit einem fokalen Bereich von subfovealen Ellipsoid Zone Verlust von etwa 150 µm (Abbildung 3A). SD-OCT des linken Auges war normal (Abbildung 3B). Das RPE war in beiden Augen intakt.
Swept-Source-OCT-Face-Aufnahmen der äußeren Netzhautschichten zeigten eine Störung der Fovea und einen äußeren perifoveolären Disruptionsring im rechten Auge (Abbildung 3C) und eine weniger ausgeprägte Störung der perifoveolären Makula im linken Auge (Abbildung 3D).
Die SS-OCT-Angiographie des rechten Auges zeigte eine fokale Unregelmäßigkeit der Choriocapillaris-Zirkulation, die den Bereichen des darüber liegenden äußeren Netzhautverlusts entsprach (Abbildung 3E). SS-OCT-A des linken Auges zeigte eine normale Choriocapillaris-Zirkulation, die im Vergleich zum betroffenen rechten Auge asymmetrisch erschien (Abbildung 3F).
Diagnose und Behandlung
Basierend auf der Vorgeschichte dieses Patienten, die Sonnenfinsternis ohne Augenschutz und den Verlust der fokalen subfovealen Ellipsoidzone zu betrachten, lautete unsere Diagnose Solarretinopathie. Für die Behandlung der solaren Retinopathie steht keine evidenzbasierte Therapie zur Verfügung, aber wir rieten dem Patienten, mit AREDS2-Vitaminen zu beginnen, und arrangierten ein Follow-up in einem Monat.
Diskussion
Solare Retinopathie ist eine Netzhautverletzung, die durch
photooxidative Schäden durch ungeschützte Sonneneinstrahlung. Es kann auch im Zusammenhang mit längerer Exposition gegenüber einem Operationsmikroskop, Lichtbogenschweißen oder Lasern auftreten. Es tritt häufiger bei jüngeren Patienten auf, die eine klare kristalline Linse haben, die eine höhere Transmission von UV-B-Licht ermöglicht,1 und häufiger bei Männern als bei Frauen.
Symptome sind typischerweise verschwommenes Sehen mit einem zentralen oder parazentralen Skotom, manchmal mit Chromotopsie, Metamorphopsie, Photophobie und Kopfschmerzen. Typischerweise sind beide Augen betroffen, aber der Zustand kann asymmetrisch sein. Die Sehschärfe bei der Präsentation liegt typischerweise zwischen 20/20 und 20/60, es wurde jedoch berichtet, dass sie so schlecht ist wie 20/200.2 Bereits eine einminütige Fixierung auf die Sonne kann eine solare Retinopathie verursachen, obwohl eine erhöhte Intensität und Dauer der Exposition zu einer schwereren Pathologie führen kann.3
Hornhaut, Vorderkammer und Augenlinse absorbieren Licht im sichtbaren Spektrum, UV-C, UV-B und einem Teil des UV-A-Spektrums. Bestimmte Wellenlängen von sichtbarem und UV-Licht dringen jedoch immer noch in die Netzhaut ein, wodurch reaktive Sauerstoffspezies erzeugt werden, was zu oxidativen Schäden an Pigmentepithelzellen der Netzhaut und den umgebenden Photorezeptoren führt. Lipofuscin im RPE ist hoch photoreaktiv, und kürzeres Wellenlängenlicht bewirkt die Induktion reaktiver Sauerstoffspezies im Lipofuscin, was wiederum eine nachfolgende Schädigung des RPE verursacht.3 Bei Verletzung der unterstützenden RPE-Schicht können auch Photorezeptorsegmente sekundär geschädigt werden.
Fundusuntersuchung kann normal erscheinen; zu den klassisch beschriebenen Veränderungen gehört jedoch ein gelblich-weißer Fovealfleck mit einer umgebenden dunklen körnigen Pigmentierung, die ein bis drei Tage nach der Verletzung auftritt.3 Dies kann sich nach 10 bis 14 Tagen zu einem gut umschriebenen roten Fleck entwickeln. Ein vorübergehendes Makulaödem kann ebenfalls auftreten. In der chronischen Phase kann die Makula-Läsion eine gelbliche Farbe mit unregelmäßigen RPE-Fleckenrändern annehmen.4
Die empfindlichste diagnostische Bildgebungstechnik ist die OCT, die typischerweise eine verringerte Reflektivität gegenüber dem RPE mit Unterbrechung der inneren und äußeren Photorezeptorsegmente aufweist.3,4 OCT Strukturelle Veränderungen sind in den Fällen nicht konsistent, aber akute Veränderungen umfassen überwiegend eine Störung des RPE und der äußeren Photorezeptorsegmente.2 Akute Veränderungen können sich auflösen, aber Patienten mit chronischem Sehverlust haben häufig OCT-Befunde von Schäden am inneren und äußeren Photorezeptorsegment, was eine dauerhafte Störung der Photorezeptoren zeigt.2
FAF kann eine hypoautofluoreszierende Fovea mit einem schwachen unregelmäßigen Ring der Hyperautofluoreszenz zeigen.5 Hypoautofluoreszenz ist auf einen Mangel an Lipofuszin durch Verlust von RPE und Photorezeptoren zurückzuführen. Die Fluoreszeinangiographie kann punktuelle Fensterdefekte oder parafoveale Lecks zeigen, die mit einer Schädigung des RPE und der Photorezeptoren korrelieren, liegt jedoch häufig innerhalb normaler Grenzen.Die 4,6-OCT-Angiographie kann subtile mikrovaskuläre Anomalien erkennen und umfangreiche Details des Netzhautgefäßsystems liefern. Es gibt keine veröffentlichten Arbeiten zu OCT-A bei Patienten mit solarer Retinopathie, aber es kann in zukünftigen Studien zu dieser Krankheit hilfreich sein.3
Die verminderte Sehschärfe bei der solaren Retinopathie löst sich häufig selbst auf, und die Prognose korreliert mit der anfänglichen Sehschärfe und der Photorezeptorschädigung im OKT.3,7 Eine Studie aus Nepal ergab, dass mehr als 80 Prozent der 319 Patienten mit solarer Retinopathie eine endgültige Sehschärfe von 20/40 oder besser aufwiesen.8 In einer Fallserie von 36 Patienten mit solarer Retinopathie aus einer Sonnenfinsternis von 1995 in Pakistan hatten 72 Prozent der Patienten eine vollständige Genesung des Sehvermögens und weitere 19 Prozent eine teilweise Genesung, wobei die maximale Genesung zwischen zwei Wochen und sechs Monaten erfolgte.9
Eine weitere Fallserie zeigte, dass die meisten Patienten innerhalb von zwei bis vier Wochen ihr Sehvermögen wiedererlangten und eine Präexpositionsschärfe von 20/50 oder besser eine frühere und günstigere visuelle Erholung aufwies.10 Es gibt jedoch Patienten aus all diesen Studien, bei denen persistierende zentrale oder parazentrale Skotome auftraten, 8-10, und bei denen nach sechs bis 18 Monaten keine weitere Verbesserung der Sehschärfe auftrat.9,10
Es gibt keine evidenzbasierte Behandlung der solaren Retinopathie. Steroide wurden wegen ihrer entzündungshemmenden Wirkung zur Behandlung der akuten solaren Retinopathie und zur Behandlung des damit verbundenen Makulaödems vorgeschlagen. Es wurde jedoch gezeigt, dass sich das mit der solaren Retinopathie verbundene Makulaödem von selbst verbessert, und die Prognose ist bei Steroidverabreichung variabel. Die Verwendung von Steroiden gefährdet den Patienten auch für andere Komplikationen wie Kataraktbildung, Augeninnendruckerhöhung oder zentrale seröse Chorioretinopathie.3
Da angenommen wird, dass der Mechanismus der Schädigung bei der solaren Retinopathie freie Radikale sind, wurden auch Antioxidantien vorgeschlagen, um vor UV-Schäden durch solare Retinopathie zu schützen. In der Age Related Eye Disease Study wurde gezeigt, dass antioxidative Vitamine das Risiko des Fortschreitens einer altersbedingten Makuladegeneration verringern,11 Es gibt jedoch keine Gewissheit darüber, ob die Verabreichung von Antioxidantien nach UV-Exposition die Wiederherstellung des Sehvermögens bei solarer Retinopathie unterstützen kann.
Da es keine bewährten Therapien für die solare Retinopathie gibt, hat der Netzhautspezialist die Verantwortung, an der Vorsorge und Patientenaufklärung teilzunehmen. Die Öffentlichkeitsarbeit in Zeiten bedeutender Ereignisse wie einer Sonnenfinsternis ist wichtig, um Patienten über sichere Betrachtungspraktiken aufzuklären. RS
1. Mainster MA, Turner PL. Ultraviolett-B-Phototoxizität und hypothetische Photomelanomagenese: Intraokularer und kristalliner Linsenlichtschutz. In: Am J Ophthalmol. 2010;149:543-549.
2. Chen KC, Jung JJ, Aizman A. Hochauflösende spektrale Domäne optische Kohärenztomographie Befunde bei drei Patienten mit solarer Retinopathie und Überprüfung der Literatur. Öffnen Sie Ophthalmol J. 2012;6:29. https://www-ncbi-nlm-nih-gov.offcampus.lib.washington.edu/pmc/articles/PMC3394112/. Zugriff am 28.September 2017.
3. Begaj T, Schaal S. Sonnenlicht und ultraviolette Strahlung – relevante Auswirkungen auf die Netzhaut und aktuelles Management. In: Surv Ophthalmol. 2017 September 18. Epub vor dem Druck.
4. Jain A, Desai RU, Charalel RA, Quiram P, Yannuzzi L, Sarraf D. Solare Retinopathie: Vergleich der optischen Kohärenztomographie (OCT) und der Fluoreszeinangiographie (FA). Netzhaut. 2009;29:1340-1345.
5. Bruè C, Mariotti C, Franco ED, Fisher Y, Guidotti JM, Giovannini A. Solare Retinopathie: Eine multimodale Analyse. Fall Rep Ophthalmol Med. 2013;2013:906920 Epub 2013 Februar 12.
6. Dhir SP, Gupta A, Jain IST. Eclipse-Retinopathie. In: Br J Ophthalmol. 1981;65:42-45.
7. Es sind keine frei zugänglichen ergänzenden Materialien verfügbar Zitation Klemencic S, McMahon J, Upadhyay S. Spektraldomäne optische Kohärenztomographie als Prädiktor der visuellen Funktion bei chronischer solarer Makulopathie. Optom Vis Sci. 2011;88:1014-1019.
8. Rai N, Thuladar L, Brandt F, Arden GB, Berninger TA. Solare Retinopathie. Eine Studie aus Nepal und Deutschland. Doc Ophthalmol. 1998;95:99-108.
9. Awan AA, Khan T, Mohammad S, Arif AS. Eclipse Retinopathie: Follow-up von 36 Fällen nach April 1995 Sonnenfinsternis in Pakistan. In: J Ayub Med Coll Abbottabad. 2002;14:8-10.
10. MacFaul PA. Visuelle Prognose nach solarer Retinopathie. In: Br J Ophthalmol. 1969;53:534-541.
11. Lutein + Zeaxanthin und Omega-3-Fettsäuren für altersbedingte Makuladegeneration: Die randomisierte klinische Studie zur altersbedingten Augenkrankheit Studie 2 (AREDS2). JAMA. 2013;309:2005-2015.