Contexte
L’encéphalopathie de Hashimoto (HE) est un syndrome neuropsychiatrique rare associé à des anticorps thyroïdiens et a été signalé pour la première fois par Brain en 1996 (Brain et al., 1966). IL présente un large éventail de symptômes cliniques, y compris des manifestations neurologiques telles que des épisodes ressemblant à des accidents vasculaires cérébraux, des convulsions, une confusion, une myoclonie, une ataxie, des tremblements et une démence, ainsi que des manifestations psychiatriques, y compris une psychose aiguë, des troubles dépressifs, des changements de personnalité, des hallucinations et la schizophrénie (Kirshner, 2014; Menon et al., 2017). Dans ce rapport de cas, nous décrivons un patient dont les symptômes cliniques et les résultats des tests de laboratoire imitaient une encéphalite virale.
Rapport de cas
Un homme de 59 ans qui présentait de la fièvre, des maux de tête et un discours maladroit qui se manifestait spécifiquement par un discours lent et peu clair, a été admis à l’hôpital. Il a nié les infections récentes telles que la grippe ou la gastro-entérite, les voyages et d’autres raisons possibles, qui pourraient être responsables de la fièvre, qui a culminé à 39,5 ° C. Des antécédents médicaux antérieurs ont révélé la goutte pendant 20 ans, mais aucun médicament n’a été prescrit. Son examen neurologique et sa tomodensitométrie crânienne (TDM) et son imagerie par résonance magnétique (IRM) (figure 1) étaient normaux. Les résultats de l’EEG ont montré des irrégularités mineures dans les ondes (5-20 µv 14-20 Hz β) émises par les hémisphères bilatéraux. La routine sanguine, la protéine C-réactive, la vitamine sérique B12 et l’acide folique, ainsi que d’autres facteurs d’auto-immunité contenant des anticorps antinucléaires (ANA), des anticorps cytoplasmiques anti-neutrophiles (ANCA) et des facteurs rhumatoïdes étaient tous insignifiants. Le liquide céphalo-rachidien (LCR) a montré une augmentation du nombre de globules blancs (WBC) (104 × 106 / L, plage de référence 0-8 × 10 ^ 6 / L) et des taux élevés de protéines (1,68 g / L, plage de référence 0,15–0,45 g / L). La culture, le frottis et les anticorps bactériens, fongiques, viraux et du bacille tuberculeux dans le sérum et le LCR étaient négatifs. On lui a diagnostiqué une encéphalite virale et on l’a traité avec des agents antiviraux. Ses symptômes se sont atténués en une semaine et il est sorti de l’hôpital. Cinq mois plus tard, il a de nouveau été renvoyé à notre hôpital en raison d’une fièvre de 38,5 ° C et d’une confusion occasionnelle dans la peine. Une autre ponction lombaire a été réalisée; le LCR avait un nombre de WBC de 39 × 10 ^ 6 / L et la teneur en protéines était de 1,32 g / L. Les résultats de l’IRM crânienne et des tests de laboratoire étaient presque normaux, à l’exception d’une diminution de la fonction thyroïdienne et d’une augmentation des taux d’autoanticorps anti-thyroïdiens (ATA) dans le sérum et le LCR. Les résultats initiaux étaient les suivants: dans le sérum, la concentration d’hormone stimulant la thyroïde (TSH) était de 43,39 uIU / ml (plage de référence (RR): 0,27–4,2 uIU / ml), la concentration de triiodothyronine libre (FT3) était de 2,89 pmol / ml (RR: 3,1–6,8 pmol / ml), la concentration de thyroxine libre (FT4) était de 7,18 pmol / ml (RR: 12,0–22,0 pmol / ml ), la concentration totale de triiodothyronine (TT3) était de 1,17 pmol/ml (RR : 1,3–3.1 pmol/ml), and total thyroxine (TT4) concentration was 44.26 pmol/ml (RR: 66–181 pmol/ml); the titer of anti-thyroglobulin autoantibodies (TgAb) was 1274 IU/ml (RR: < 115 IU/ml) and the titer of anti-thyroperoxidase autoantibodies (TPOAb) was 600 IU/ml (RR: < 35 IU/ml). In the CSF, ATA was positive (TPOAb 17.06 IU/ml, TgAb 16.02 IU/ml). Ultrasound imaging indicated diffuse lesions of the thyroid. L’analyse des anticorps anti-NMDAR, AMPA1, AMPA2, LGI1, CASPR2, GABA, GAD, anti-Hu, Yo, Ri, MAI, MA2, CV2, Amphiphysine, SOX-1, Tr, Zic4 et GAD65, étaient tous négatifs dans le sérum et le LCR. Le patient a finalement reçu un diagnostic d’HE, de thyroïdite de Hashimoto et d’hypothyroïdie et on lui a prescrit de la méthylprednisolone et de l’Euthyrox. La Méthylprednisolone a été commencée à une dose de 80 mg / jour pendant 1 semaine et réduite à 40 mg / jour au cours des 2 semaines; par la suite, la prednisolone orale a été prescrite, qui a été sevrée à raison de 5 mg par semaine, c’est-à-dire que la prednisolone orale a été utilisée pendant un total de 8 semaines. Ses symptômes ont été soulagés en 3 jours. Le patient est resté en bonne santé pendant une période de suivi de 1 an.
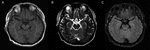
Figure 1. Imagerie IRM du cerveau. Il n’y a pas de résultats anormaux dans l’imagerie IRM cérébrale du patient. (A) Image pondérée T1; (B) image pondérée T2; (C) Image FLAIR.
Discussion
Le taux de prévalence estimé de l’HE est de 2,1 sur 100 000 et le sex-ratio (femme / homme) est de 4:1 (Ferracci et al., 2004). Son évolution peut être progressive, récurrente-rémittente ou même auto-limitante. Dans le cas présent, le patient semblait avoir une évolution récurrente-rémittente.
Combiné aux symptômes du patient, aux résultats d’IRM normaux, aux titres élevés d’ATA dans le sérum et à la positivité ATA du LCR, le patient a finalement reçu un diagnostic de HE après avoir exclu d’autres causes potentielles, notamment accident vasculaire cérébral, tumeur, infection du système nerveux central, encéphalite auto-immune et syndrome paranéoplasique.
Dans l’ensemble, la physiopathologie de HE n’est toujours pas concluante. Sur la base des résultats neuropathologiques, un mécanisme de vascularite auto-immune a été proposé. Dans une étude précédente, des biopsies cérébrales ont révélé qu’une infiltration lymphocytaire autour des veinules et des artérioles pouvait être impliquée (Duffey et al., 2003). Un autre mécanisme possible impliqué est que les ATAs attaquent les antigènes partagés par la thyroïde et le cerveau, et pour cette raison, des titres élevés d’ATAs, y compris les anticorps TPOAb, TgAb et anti-récepteur de la TSH (TSH-R) dans le sérum, et parfois dans le LCR, sont considérés comme des caractéristiques distinctives de HE (Yoneda, 2018). De même, des titres élevés d’ATA et de CSF-ATA ont été trouvés dans notre cas. Dans une étude précédente, la thérapie par échange plasmatique a entraîné une amélioration profonde des symptômes des patients (Tran et al., 2018). Ensemble, ces résultats suggèrent que l’ATA joue un rôle important dans l’HE. Cependant, des taux d’ATA élevés dans le sérum se retrouvent également dans la population générale et sont particulièrement fréquents chez les personnes âgées. De plus, l’étendue de l’élévation de l’ATA n’est pas liée à la gravité de l’HE. Bien que les taux sériques d’ATA des patients soient restés élevés après le traitement par méthylprednisolone, ses symptômes ont été résolus (titre des autoanticorps anti-thyroglobuline (TgAb): 041 UI / ml, RR: < 115 UI / ml; titre des auto-anticorps anti-thyroperoxydase (TPOA): 600 UI / ml, RR: < 35 UI/ ml). Nos résultats confirment qu’il n’y a pas de relation entre l’étendue de l’élévation de l’ATA et la gravité de l’HE.
Bien que la corrélation entre l’ATA et l’HE ne soit toujours pas claire (Kirshner, 2014), les critères diagnostiques de l’HE ont été proposés par une équipe d’experts en neurologie du Lancet en 2016. Les critères sont les suivants: (1) encéphalopathie avec convulsions, myoclonies, hallucinations ou épisodes de type accident vasculaire cérébral; (2) maladie thyroïdienne subclinique ou légère (généralement hypothyroïdie); (3) résultats normaux ou anomalies non spécifiques démontrés par IRM cérébrale; (4) présence d’anticorps thyroïdiens dans le sérum (peroxydase thyroïdienne, thyroglobuline); (5) absence d’anticorps neuronaux bien caractérisés dans le sérum et le LCR; et (6) exclusion raisonnable de causes alternatives. IL peut être diagnostiqué si un patient répond à tous les critères (Graus et al., 2016). Notre patient répondait à tous les critères ci-dessus, et il pouvait donc être diagnostiqué avec HE. La plupart des patients atteints de HE répondent bien aux stéroïdes; cependant, lorsque les patients sont résistants aux stéroïdes, d’autres traitements d’immunosuppression, notamment l’échange plasmatique, l’IGIV, le méthotrexate et le mycophénolate, se sont révélés efficaces. Des doses élevées de méthylprednisolone (500-1000 mg) sont les plus fréquemment utilisées. Parce que le patient présentait des symptômes bénins et refusait l’utilisation d’une dose élevée de méthylprednisolone, nous avons prescrit une faible dose de méthylprednisolone. Notre patient a subi un traitement aux stéroïdes et est depuis resté en bonne santé. Le patient n’a reçu aucun autre traitement d’immunothérapie pendant le suivi. Dans une étude observationnelle rétrospective réalisée par Mamoudjy et al. (2013) les résultats de la recherche ont indiqué que certains patients atteints d’HE ont subi une rechute, voire une troisième crise, avec un intervalle de temps plus court (18 jours en moyenne) par rapport à celui de la deuxième crise (213 jours en moyenne). Les patients présentant des rechutes ont de nouveau eu besoin de méthylprednisolone ou d’un traitement immunosuppresseur (Mamoudjy et al., 2013). Notre patient a subi une rechute environ 150 jours après la première attaque et le traitement aux stéroïdes a été efficace. Les séquelles, telles que maux de tête, troubles de la mémoire, etc., étaient également fréquentes (Mamoudjy et al., 2013), cependant, notre patient n’a eu aucune séquelle heureusement.
L’encéphalopathie de Hashimoto est difficile à diagnostiquer avec précision, en raison de son association avec un large éventail de symptômes cliniques, ainsi que de sa présentation non spécifique de la neuroimagerie et de l’électroencéphalogramme. Un article précédent rapportait un cas de HE qui avait été initialement mal diagnostiqué comme une encéphalite virale (He et al., 2013), dans lequel le patient présentait une fonction cognitive progressivement altérée et des convulsions incontrôlées sans fièvre. Dans notre cas, l’augmentation du nombre de WBC et de la protéine CSF combinée à une fièvre et à des maux de tête nous amènent à le diagnostiquer comme une encéphalite virale. La fièvre a été décrite chez plusieurs patients atteints d’HE avec et sans troubles thyroïdiens (Huang et al., 2011; Lu et coll., 2015). Bien que la raison de la fièvre chez HE ne soit pas claire, Lu et al. (2015) ont suggéré qu’il pourrait s’agir d’une conséquence directe d’une inflammation associée à une vascularite auto-immune.
L’encéphalopathie de Hashimoto peut se manifester de différentes manières, y compris des épisodes d’AVC, des convulsions, une confusion, une myoclonie, une psychose aiguë, des troubles dépressifs et des hallucinations, ce qui le confond avec d’autres maladies. Uwatoko et coll. (2018) ont rapporté un cas de patient présentant un parkinsonisme et une lésion ressemblant à une tumeur révélée par IRM cérébrale. Après biopsie, il a été constaté que la lésion n’était pas une tumeur, et IL a finalement été confirmé (Uwatoko et al., 2018). Les patients atteints de HE peuvent également présenter des symptômes inhabituels tels qu’une paralysie pseudobulbaire, une polyneuropathie sensorimotrice, des symptômes catatoniques, des vertiges, une faiblesse musculaire, une chorée, un opsoclone et un mal de tête de type névralgie du trijumeau, entre autres (Beckmann et al., 2011; Salazar et coll., 2012; Sharan et coll., 2015; Ueno et coll., 2016; Karthik et coll., 2017; Emeksiz et coll., 2018; Oz Tuncer et al., 2018). La démence à progression rapide, en tant que manifestation courante de l’HE, rend nécessaire la distinction entre l’HE et d’autres maladies causées par des facteurs vasculaires, infectieux, métaboliques toxiques et auto-immunes, des métastases / néoplasie, des erreurs iatrogènes / innées du métabolisme, des maladies neurodégénératives et des maladies / convulsions systémiques (Paterson et al., 2012).
Conclusion
En conclusion, le diagnostic de HE est assez complexe mais précieux en raison de sa réponse dramatique au traitement immunosuppresseur. Lorsque les cliniciens sont confrontés à une encéphalite inexpliquée, la fonction thyroïdienne et les taux d’ATA doivent être considérés comme des tests conventionnels. IL peut être exclu comme diagnostic pour les patients présentant des taux sériques normaux d’ATA. Pour les patients présentant des niveaux accrus d’ATA, IL doit être considéré après avoir écarté d’autres maladies possibles.
Déclaration de disponibilité des données
Les ensembles de données générés pour cette étude sont disponibles sur demande auprès de l’auteur correspondant.
Déclaration d’éthique
Les études impliquant des participants humains ont été examinées et approuvées par le Comité d’éthique du Premier Hôpital de l’Université de Jilin, en Chine. Les patients / participants ont fourni leur consentement éclairé écrit pour participer à cette étude. Le consentement éclairé écrit a été obtenu de la ou des personnes pour la publication de toute image ou donnée potentiellement identifiable incluse dans cet article.
Contributions de l’auteur
HM a contribué à la conception et à la conception du manuscrit. J’ai écrit la première ébauche du manuscrit. YY, XM, YX et NS ont écrit des sections du manuscrit. Tous les auteurs ont contribué à la révision du manuscrit, ont lu et approuvé la version soumise.
Financement
Ce travail a été soutenu par le Programme national Key R &D de la Chine (No.2017YFC0110304).
Conflit d’intérêts
Les auteurs déclarent que la recherche a été menée en l’absence de relations commerciales ou financières pouvant être interprétées comme un conflit d’intérêts potentiel.
Beckmann, Y. Y., Top, D., et Yigit, T. (2011). Présentations inhabituelles de l’encéphalopathie de Hashimoto: névralgie du trijumeauforme mal de tête, déviation oblique, hypomanie. Endocrinien 40, 495-496. doi: 10.1007/s12020-011-9506- x
Résumé PubMed / Texte intégral Croisé / Google Scholar
Brain, L., Jellinek, E. H. et Ball, K. (1966). Maladie de Hashimoto et encéphalopathie. Lancette 2, 512-514.
Google Scholar
Duffey, P., Yee, S., Reid, I. N. et Bridges, L. R. (2003). Encéphalopathie de Hashimoto: résultats post-mortem après un état de mal épileptique mortel. Neurologie 61, 1124-1126.
Résumé PubMed / Google Scholar
Emeksiz, S., Kutlu, N. O., Alacakir, N., et Caksen, H. (2018). Un cas d’encéphalopathie de Hashimoto à résistance aux stéroïdes présentant une polyneuropathie sensorimotrice. Turk. J. Pédiatre. 60, 310–314. doi: 10.24953 / turkjped.2018.03.012
Résumé PubMed / Texte intégral CrossRef / Google Scholar
Ferracci, F., Bertiato, G. et Moretto, G. (2004). L’encéphalopathie de Hashimoto: données épidémiologiques et considérations pathogénétiques. J. Neurol. Sci. 217, 165–168.
Résumé PubMed / Google Scholar
Graus, F., Titulaer, M. J., Balu, R., Benseler, S., Bien, C. G., Cellucci, T., et al. (2016). Une approche clinique du diagnostic de l’encéphalite auto-immune. Lancette Neurol. 15, 391–404.
Google Scholar
Il, L., Li, M., Long, X. H., Li, X. P. et Peng, Y. (2013). Un cas d’encéphalopathie de Hashimoto mal diagnostiquée comme une encéphalite virale. Être. J. Affaire Rep. 14, 366-369.
Google Scholar
Il a été découvert le 20 novembre 2011 à l’Observatoire de la Mer Noire. Maladies infectieuses ou poussées d’encéphalopathie de Hashimoto: un rapport de cas. Saisie 20, 717-719. doi: 10.1016 /j. saisie.2011.04.011
Résumé PubMed / Texte intégral CrossRef / Google Scholar
Il s’agit d’une espèce de poissons de la famille des Nandhinidae, de la Sous-famille des Subashininae et de la sous-famille des Balakrishnan. Encéphalopathie de Hashimoto Présentant des Troubles Comportementaux Inhabituels chez une Adolescente. Cas Rep. Med. 2017, 3494310. doi: 10.1155/2017/3494310
Résumé PubMed / Texte intégral CrossRef / Google Scholar
Il s’agit de la première édition de la série. Encéphalopathie de Hashimoto: un bref examen. Curr. Neurol. Neurosci. Rép. 14:476.
Google Scholar
Lu, T., Zhou, Z., Wu, A., Qin, B. et Lu, Z. (2015). Encéphalopathie fébrile de Hashimoto associée à une Hashitoxicose. Acta Neurol. Belg. 115, 811–813.
Google Scholar
Mamoudjy, N., Korff, C., Maurey, H., Blanchard, G., Steshenko, D., Loiseau-Corvez, M. N., et al. (2013). Encéphalopathie de Hashimoto: identification et résultats à long terme chez les enfants. EUR. J. Pédiatrie. Neurol. 17, 280–287. doi: 10.1016/j.ejpn.2012.11.003
Résumé PubMed / Texte intégral CrossRef / Google Scholar
Menon, V., Subramanien, K., et Thamizh, J. S. (2017). Présentations psychiatriques annonçant l’encéphalopathie de Hashimoto: une revue et une analyse systématiques des cas rapportés dans la littérature. J. Neurosci. Rural. Pract. 8, 261–267. doi: 10.4103/jnrp.jnrp_440_16
Résumé PubMed / Texte intégral Croisé / Google Scholar
Oz Tuncer, G., Teber, S., Kutluk, M. G., Albayrak, P. et Deda, G. (2018). L’encéphalopathie de Hashimoto se présentant comme une paralysie pseudobulbaire. Enfants Nerv. Syst. 34, 1251–1254. doi: 10.1007/s00381-018-3720-2
Résumé PubMed / Texte intégral CrossRef / Google Scholar
Il s’agit de l’un des plus grands ouvrages de l’histoire de l’art et de l’histoire de l’Art. Diagnostic et traitement des démences rapidement progressives. Neurol Clin. Pract. 2, 187–200.
Résumé PubMed / Google Scholar
Salazar, R., Mehta, C., Zaher, N. et Miller, D. (2012). Opsoclonus comme manifestation de l’encéphalopathie de Hashimoto. J. Clin. Neurosci. 19, 1465–1466. doi: 10.1016 / j. jocn.2012.02.012
Résumé PubMed / Texte intégral CrossRef / Google Scholar
Sharan, A., Sengupta, S., Mukhopadhyay, S. et Ghosh, B. (2015). Encéphalopathie de Hashimoto Présentant une chorée. J. Assoc. Médecins Inde 63, 83-84.
Résumé PubMed / Google Scholar
Il s’agit de la première édition de la série de jeux vidéo en ligne. Échange de plasma à long terme comme traitement d’entretien de l’encéphalopathie de Hashimoto de type cérébelleux, un rapport de cas. Transfus. Apher. Sci. 57, 418–420. doi: 10.1016/j. transci.2018.05.027
Résumé PubMed / Texte intégral CrossRef / Google Scholar
Ueno, H., Nishizato, C., Shimazu, T., Watanabe, H., Mizukami, T., Kosuge, H., et al. (2016). Encéphalopathie de Hashimoto présentant des vertiges et une faiblesse musculaire chez un patient pédiatrique masculin. No Hattatsu 48, 45-47.
Résumé PubMed / Google Scholar
Uwatoko, H., Yabe, I., Sato, S., Abe, M., Shirai, S., Takahashi, I., et al. (2018). L’encéphalopathie de Hashimoto imitant une tumeur cérébrale et ses résultats pathologiques: un rapport de cas. J. Neurol. Sci. 394, 141–143. doi: 10.1016/j.jns.2018.09.008
Résumé PubMed / Texte intégral CrossRef / Google Scholar
Yoneda, M. (2018). Encéphalopathie de Hashimoto et auto-anticorps. Nerf cérébral 70, 305-314. doi: 10.11477/mf.1416201004
Résumé PubMed / Texte intégral croisé / Google Scholar