Abstract
L’infarto splenico (SI) è una rara diagnosi clinica tipicamente caratterizzata da sintomi di dolore addominale, nausea e vomito. Qui forniamo un caso unico di SI, presentando come dolore toracico acuto sinistro. Questa insolita presentazione ci ha portato a concentrare erroneamente l’indagine iniziale sulle malattie di origine cardiaca. Viene descritto il ritardo risultante nella corretta diagnosi dell’infarto splenico e nel trattamento adeguato. Questo caso evidenzia la necessità di considerare la SI nei pazienti con dolore toracico acuto, in particolare in presenza di fattori predisponenti, come malignità ematologiche o malattie reumatiche autoimmuni.
Parole chiave
Infarto splenico, dolore toracico, lupus eritematoso sistemico
Introduzione
L’infarto della milza è un evento clinico raro, con il tasso di incidenza annuale inferiore allo 0,00999 – 0,0194% tra la popolazione generale . L’infarto splenico (SI) è principalmente associato a traumi o disturbi ematologici come l’anemia falciforme, il linfoma, la leucemia e la mielofibrosi . Altri fattori predisponenti meno comuni sono l’embolia cardiaca nell’ambito della fibrillazione atriale o dell’endocardite infettiva e la trombosi in stato procoagulante, come l’infezione sistemica . Un altro gruppo di entità patologiche strettamente associate al SI sono le malattie reumatiche autoimmuni, in particolare il lupus eritematoso sistemico (LES) e la granulomatosi con poliangite (GPA) . I medici dovrebbero indagare ulteriormente sul fatto che la SI può essere il primo segno della malattia di base poiché il riconoscimento precoce e l’intervento potrebbero migliorare la prognosi di un paziente
I sintomi comuni di SI includono dolore addominale, nausea e vomito. SI può anche essere accompagnata da febbre, leucocitosi, livelli elevati di LDH o trombofilia . I pazienti con SI possono anche presentare in shock emorragico da massiccia emorragia sottoscapolare nella milza . Qui, forniamo un caso unico di SI, atipicamente presentando come dolore toracico sinistro acuto che ha posto una vera sfida diagnostica.
Case report
Un uomo di 25 anni con una storia di lupus eritematoso sistemico (LES) e malattia renale allo stadio terminale (ESRD) ha presentato al pronto soccorso un dolore toracico acuto sul lato sinistro iniziato due ore prima. Il paziente ha descritto il dolore come acuto e persistente che si irradia alla spalla sinistra e al braccio. Ha riferito di avere sudorazione fredda in associazione con il dolore toracico, ma ha negato dispnea o nausea. All’esame fisico, la pressione sanguigna, la frequenza cardiaca, la frequenza respiratoria, la temperatura e la saturazione di ossigeno a temperatura ambiente erano 207/119 mmHg, 109/min, 18/min, 98,2 °F e 98%, rispettivamente. Ad eccezione di ipertensione, tachicardia e tachipnea, non sono stati rilevati altri risultati anormali all’esame fisico. Il suo ECG ha rivelato il ritmo sinusale e gli enzimi cardiaci erano normali. L’ecografia e la radiografia del torace non hanno mostrato risultati anormali. La TC a contrasto di torace, addome e bacino ha rivelato infarto splenico con estese calcificazioni vascolari all’interno dell’arteria splenica (Figura 1). Il paziente ha gradualmente migliorato il trattamento con infusione continua di eparina ad una velocità compresa tra 1.700 e 2.700 unità/ora. Il terzo giorno di ricovero è stato passato da eparina ad apixaban e successivamente è stato dimesso.
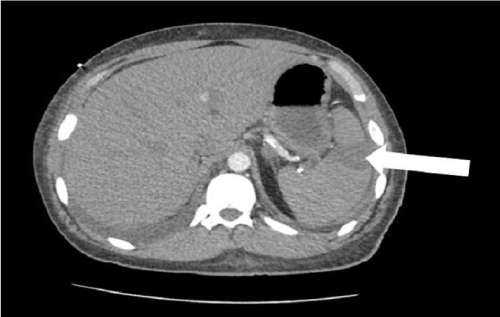
Figura 1. Infarto splenico (freccia) sulla sezione assiale di contrasto migliorata tomografia computerizzata dell’addome.
Discussione
L’infarto splenico (SI) si verifica principalmente in individui con i suddetti fattori predisponenti. L’infarto splenico non trattato può provocare lo sviluppo di ascesso splenico o pseudocisti o può causare emorragia con successiva rottura splenica . Pertanto, è importante che i medici mantengano un alto indice di sospetto per infarto splenico in pazienti con malattie note per essere associate a questa complicanza che presentano dolore toracico inspiegabile.
Nel nostro paziente, il lupus eritematoso sistemico (LES) e la malattia renale allo stadio terminale (ESRD) hanno probabilmente contribuito allo sviluppo di SI. La SI nei pazienti con LES è principalmente causata da trombosi arteriosa, promossa da lesioni endoteliali indotte da autoanticorpi . Livelli elevati di citochine proinfiammatorie e chemochine facilitano anche il processo trombotico . Di conseguenza, il tasso di incidenza della trombosi nel corso della vita tra i pazienti con LES è stimato tra il 9 e il 37%. La diatesi protrombotica tende ad essere più forte nei pazienti con durata della malattia più lunga . Gli eventi trombotici si verificano tipicamente in circolazione che coinvolgono il cervello, gli occhi e le braccia e le gambe distali. Trombosi SLE-indotta tuttavia, raramente coinvolgono la circolazione splancnica .
La tendenza al sanguinamento uremico è una complicanza ben consolidata della malattia renale allo stadio terminale (ESRD). Tuttavia, i pazienti con ESRD hanno 5,6 volte più probabilità di sviluppare trombosi venosa rispetto alla popolazione generale. Lungo la stessa linea, la trombosi arteriosa è 8,4-11,9 volte più comune tra i pazienti con ESRD rispetto alla popolazione generale . L’aumento del livello di stress ossidativo nei pazienti con ESRD causa lesioni endoteliali estese. L’ESRD è anche associato a deficit assoluto di proteina S e deficit funzionale di proteina C. I pazienti con ESRD tendono anche ad avere un alto livello di fattore di necrosi tumorale-α (TNF-α), interleuchina-6 (IL-6), proteina C-reattiva (CRP) e fibrinogeno. Le concentrazioni elevate di tutte queste citochine proinfiammatorie e reagenti di fase acuta suggeriscono che l’ESRD comporta un’infiammazione sistemica. L’infiammazione sistemica favorisce le cascate pro-trombotiche rispetto a quelle anti-trombotiche .
Inizialmente la diagnosi di SI può rivelarsi un compito difficile in quanto la mancanza di biomarcatore patognomonico rappresenta una grande sfida per la diagnosi. Tuttavia, ci sono varie modalità di imaging che aiutano l’indagine clinica. Nell’imaging ecografico, la SI acuta appare come una lesione ipoecogena a cuneo periferico . La tomografia computerizzata (CT) con contrasto è preferita rispetto all’ecografia a causa della migliore risoluzione delle lesioni spleniche. Alla scansione TC, SI è mostrato come un’area segmentale a forma di cuneo con bassa attenuazione. Altre modalità di imaging in grado di visualizzare SI includono la risonanza magnetica (MRI) e la scintigrafia . Possedendo la rarità di SI, non ci sono ancora prove sufficienti per valutare la sensibilità e la specificità delle varie modalità di imaging per SI.
Il fulcro della gestione SI consiste nella terapia di supporto, come l’idratazione endovenosa, la trasfusione di sangue e l’analgesia quando necessario. I pazienti con sintomi refrattivi al trattamento conservativo sono generalmente sottoposti a splenectomia. Uno stretto monitoraggio con particolare attenzione allo stato cardiovascolare è fondamentale nella diagnosi precoce e nell’intervento di complicanze note di SI, che includono quanto segue: rottura splenica, emorragia, ascesso o pseudocisti . Anche il trattamento specifico per l’eziologia sottostante per SI è di fondamentale importanza. Le malattie infettive note per essere associate a SI giustificano anche un trattamento adeguato, tra cui la mononucleosi infettiva, la malaria e la babesiosi .
Per i pazienti con SI secondaria a trombosi arteriosa o venosa, può essere utilizzata la terapia anticoagulante con eparina o warfarin, il trattamento trombolitico, la trombectomia percutanea o meccanica . L’aferesi terapeutica, quali erythrocytapheresis e leukocytapheresis, è stata usata comunemente per l’episodio vaso-occlusivo secondario alle malattie delle cellule falciformi o alla malignità ematologica .
Conclusione
In sintesi, questo rapporto descrive la presentazione atipica di SI come dolore toracico. Per quanto ne sappiamo, c’è solo un altro caso che ha riportato infarto splenico che si presenta come dolore toracico . Segnalando questo caso, speriamo di aumentare la consapevolezza di questa complicazione spesso eccessiva da parte degli operatori sanitari.
- Caremani M, Occhini U, Caremani A, Tacconi D, Lapini L, et al. (2013) Lesioni spleniche focali: risultati statunitensi. J Ultrasuoni 16: 65-74.
- Kumar S, Gupta N, Singh NP, Walson S (2006) Infarti splenici multipli in un paziente di cardiomiopatia dilatativa: un’eziologia insolita. J indiano Acad Clin Med 7: 239-242.
- Fishman D, Isenberg DA (1997) Coinvolgimento splenico nelle malattie reumatiche. Semin Artrite Rheum 27: 141-155.
- Lawrence YR, Pokroy R, Berlowitz D, Aharoni D, Hain D, et al. (2010) Infarto splenico: un aggiornamento sulle osservazioni di William Osler. Isr Med Assoc J 12: 362-365.
- Ozakin E, Cetinkaya O, Baloglu Kaya F, Acar N, Cevik AA (2016) Una rara causa di dolore addominale acuto: Infarto splenico (serie di casi). Turk J Emerg Med 15: 96-99.
- Beeson MS (1996) Infarto splenico che si presenta come dolore addominale acuto in un paziente più anziano. J Emerg Med 14: 319-322.
- Bazzan M, Vaccarino A, Marletto F (2015) Lupus eritematoso sistemico e trombosi. Trombi J 13: 16.
- Frieri M (2012) Aterosclerosi accelerata nel lupus eritematoso sistemico: ruolo delle citochine proinfiammatorie e approcci terapeutici. Curr Allergia Asma Rep 12: 25-32.
- Burgos PI, Alarcón GS (2009) Trombosi nel lupus eritematoso sistemico: rischio e protezione. Esperto Rev Cardiovasc Ther 7: 1541-1549.
- Arnold MH, Schrieber L (1988) Infarto splenico e renale nel lupus eritematoso sistemico: associazione con anticorpi anti-cardiolipina. Reumatolo Clin 7: 406-410.
- Ocak G, Vossen CY, Rotmans JI, Lijfering WM, Rosendaal FR, et al. (2011) Trombosi venosa e arteriosa in pazienti dializzati. Thrombb Haemost 106: 1046-1052.
- Casserly LF, Dicembre LM (2003) Trombosi nella malattia renale allo stadio terminale. Semin Dial 16: 245-256.
- Llewellyn ME, Jeffrey RB, DiMaio MA, Olcott EW (2014) Il “segno luminoso della banda” ecografica dell’infarto splenico. J Ultrasuoni Med 33: 929-938.
- Gupta S, Kakar A (2004) Infarto splenico di eziologia insolita. J indiano Acad Clin Med 5: 310-314.
- Al-Salem AH (2013) Massiccio infarto splenico nei bambini con anemia falciforme e il ruolo della splenectomia. Pediatr Surg Int 29: 281-285.
- Phillips DR, Conley PB, Sinha U, Andre P (2005) Approcci terapeutici nella trombosi arteriosa. J Thrombb Haemost 3: 1577-1589.
- Wakefield TW (2000) Opzioni di trattamento per la trombosi venosa. J Vasc Surg 31: 613-620.
- Morgan R, Belli AM (2002) Trombectomia percutanea: una recensione. Eur Radiol 12: 205-217.
- Ullrich H, Fischer R, Grosse R, Kordes U, Schubert C, et al. (2008) Eritrocitaferesi: non dimenticare una terapia utile!. Trasfus Med Hemother 35: 24-30.
- Hölig K, Moog R (2012) Deplezione leucocitaria mediante leucocitaferesi terapeutica in pazienti con leucemia. Trasfus Med Hemother 39: 241-245.
- Naviglio S, Abate MV, Chinello M, Ventura A (2016) Infarto splenico nella mononucleosi infettiva acuta. J Emerg Med 50: e11-13.
- Florescu D, Sordillo PP, Glyptis A, Zlatanic E, Smith B, et al. (2008) Infarto splenico nella babesiosi umana: due casi e discussione. Clin Infettare Dis 46: e8-11.
- Hwang JH, Lee CS (2014) Infarto splenico indotto dalla malaria. Am J Trop Med Hyg 91: 1094-1100.
- Koyuncu M, Köstekci SK, Öztürk D, Ekinci N (2015) Infarto splenico come rara causa di dolore toracico. Eurasiatica J Emerg Med 14: 154-156.