in maart 2017 werd een mini-symposium op het 11e Congres van controverses in Neurologie (CONy), Athene, Griekenland, gewijd aan de ziekte van neuro-Behçet (NBD). Een introductie in de belangrijkste klinische kenmerken van de ziekte van Behçet (BD) werd gevolgd door een overzicht van de neurologische manifestaties en een gerichte presentatie van de uitdagingen van de differentiële diagnose. Dit overzicht is een verslag van het mini-symposium in de vorm van een bijgewerkte samenvatting van de onderwerpen die werden gepresenteerd. Het volgt de structuur van het minisymposium en breidt de daar gepresenteerde informatie gedeeltelijk uit. Een systematische evaluatie valt echter buiten het bestek van dit verslag. De algemene inleiding tot BD zal beknopt zijn, aangezien de focus van dit overzicht NBD is. Details van BD in het algemeen kan worden gevonden in recente beoordelingen, bijvoorbeeld, Yazici et al.1
ziekte van Behçet
voorgeschiedenis en epidemiologie
BD is een chronische, multisystemische en polysymptomatische ziekte met onvoorspelbare exacerbaties en remissies. Alle systemen kunnen gelijktijdig of achtereenvolgens worden beïnvloed.1 Er zijn verschillende klinische subgroepen en er zijn geografische verschillen die wijzen op verschillende mechanismen van de ziekte. In het licht hiervan geven sommige auteurs de voorkeur aan het gebruik van het syndroom van Behçet in plaats van de ziekte van Behçet. Ter wille van consistentie en harmonisatie, en om de terminologie van de discussies van het mini-symposium te volgen, zal deze review de term ziekte van Behçet gebruiken. In 1930 beschreef de oogarts Adamantiades de coëxistentie van oculaire, huid-en slijmlaesies bij één patiënt.2 in 1937 identificeerde Hulusi Behçet BD bij twee patiënten, die naast oogziekte ook aan mond-en genitale ulcera leden en beschreef het als een afzonderlijke ziekte waarvan wordt aangenomen dat deze door een virus wordt veroorzaakt.3
epidemiologische studies hebben een grote variabiliteit in de prevalentie van BD aangetoond, afhankelijk van de geografische en etnische afkomst van de populatie. Er zijn aanwijzingen dat de prevalentie van BD hoger is in de gebieden waar de populatie een hoge incidentie van HLA-B51-allel heeft.4 Het wordt vaak ‘Zijderoute-ziekte’ genoemd vanwege de relatief hoge prevalentie in landen in het Middellandse Zeegebied, het Midden-Oosten en het Verre Oosten over de oude zijderoute. Turkije heeft de hoogste prevalentie, met 119,8 per 100.000.4
Pathofysiologie
de pathomechanismen van BD zijn niet volledig bekend; het kan echter worden gezien als een aandoening geassocieerd met auto-immuunresponsen, autoinflammation en vasculaire schade. Gevoeligheid lijkt te worden bepaald door een wisselwerking tussen genetische en omgevingsfactoren. Onder de gevoeligheidsgenen zijn die voor cytokines zoals interleukine (IL)-17, IL-12, IL-23, IL-21, IL-23, tumornecrosefactor (TNF)-α, IL-1β en IL-8 betrokken.Dysregulatie van deze pro-inflammatoire cytokines kan wijzen op een ongecontroleerde activering van het aangeboren immuunsysteem met of zonder activering van de adaptieve immuunresponsen die verantwoordelijk lijken te zijn voor de pathologische kenmerken. Verhoogde productie van pro-inflammatoire cytokines, zoals TNF-α, IL-1β en IL-8, resulteert in de activering van neutrofielen en de toename van cellulaire interacties tussen neutrofielen en endotheelcellen.Deze geactiveerde neutrofielen produceren overmatige superoxiden en lysosomale enzymen die weefselschade veroorzaken. De resulterende laesies worden histologisch gekarakteriseerd door neutrofiele angiocentrische infiltraten met leukocytoclastische (vroege) of lymfocytaire (late) vasculitis met of zonder muurstrombose en necrose.Bovendien is bij sommige patiënten de functie van de B-lymfocyten abnormaal gemeld.8
onder de omgevingsfactoren die verantwoordelijk zijn voor de gevoeligheid voor BD, omvatten infectieuze agentia die het vaakst betrokken zijn, bacteriën zoals Streptococcus sanguinis en virussen, voornamelijk herpesvirussen. Inderdaad, wordt de interactie van het gen–milieu in BD vermeld door dichte genotyping studies die ontregelde gastheer immune reactie aan bacteriële antigenen aan de gevoeligheid van BD verbinden.9
klinische manifestaties en diagnose
BD heeft een breed scala aan klinische manifestaties. Orale zweren zijn meestal het eerste symptoom; ze kunnen jaren voor de diagnose verschijnen en zijn aanwezig tijdens het ziekteverloop met bijna 100% frequentie. Bij 75% van de patiënten worden anogenitale afthae gezien, voornamelijk op het scrotum en de penis bij mannen en de vulva bij vrouwen. Bij ongeveer 60% van de patiënten zijn verschillende huidlaesies gemeld, waaronder erythema nodosum, papullopustulaire laesies, pseudofolliculitis, pyoderma gangrenosum en cutane vasculitis.1,10
daarnaast worden veel andere gebieden vaak getroffen door BD. Oculaire presentaties van BD komen voor bij 30-80% van de patiënten (voornamelijk bij mannen) en zijn een belangrijke oorzaak van morbiditeit omdat ze kunnen leiden tot blindheid, met name in de setting van retinale vasculitis.1 gezamenlijke betrokkenheid wordt ook vaak gerapporteerd in BD. Mono / polyartritis in BD is Cursiefniet-erosief en de meest getroffen gewrichten zijn knieën, enkels, voeten en Cursiefhandjes. Gastro-intestinale betrokkenheid wordt gekarakteriseerd door pijn, bloeding, ulceraties van de darmslijmvliezen of darmperforatie. Italicsvasculaire betrokkenheid kan ook optreden, meestal diepe / oppervlakkige perifere veneuze trombose en ook aneurysmale / occlusieve arteriële ziekte. Betrokkenheid van het hart omvat coronaire arteritis, vasculaire ziekte, intracardiale trombi of trombose van veneuze collaterale vaten en superieure vena cava, myocarditis en terugkerende ventriculaire aritmieën.1 neurologische betrokkenheid is ook een gemeenschappelijke manifestatie van BD, en zal verder worden besproken in de volgende paragraaf.
de diagnostische criteria voor BD zijn 28 jaar geleden gepubliceerd.Het belangrijkste criterium is terugkerende orale ulceraties (afteus of herpetiform) waargenomen door de arts of betrouwbaar gemeld door de patiënt ten minste drie keer in een periode van 12 maanden. Bovendien moet aan twee van de vier minder belangrijke criteria worden voldaan:
- recidiverende genitale ulceratie;
- ooglaesies: anterieure uveïtis, uveitis posterior, cellen in het glasvocht door spleetlamp onderzoek of retinale vasculitis waargenomen door een oogarts;
- letsels van de huid: erythema nodosum, pseudofolliculitis, papulopustular letsels of acneiform knobbeltjes in de post-adolescente patiënten niet op corticosteroïden; en
- een positieve pathergy test (huidtest): niet-specifieke huid Italicshyper-reactiviteit in reactie op kleine trauma ‘ s gelezen door een arts in 24-48 uur (>2 mm puist, na onderarm huid (5 mm diepte) prik met 20-22 g naald).
behandelingsopties
het doel van BD-behandeling is het onmiddellijk onderdrukken van inflammatoire exacerbaties en recidieven om irreversibele orgaanbeschadiging te voorkomen en een multidisciplinaire aanpak is noodzakelijk. De behandeling van BD hangt af van de vraag of er sprake is van zelfbeperkende manifestaties of ernstige orgaanbetrokkenheid, en moet worden geïndividualiseerd op basis van leeftijd, geslacht en type.Bij systemische ernstige ziekte kunnen intraveneuze pulscorticosteroïden gevolgd door dagelijkse orale doses azathioprine, cyclofosfamide, cyclosporine-A, methotrexaat, mycofenolaatmofetil, tacrolimus, interferon (IFN)-α of TNF-α remmers (etanercept, infliximab) worden gekozen.Een nieuwe orale remmer van fosfodiësterase-4, apremilast, is onderzocht bij patiënten zonder grote orgaanbetrokkenheid en liet bij significant meer patiënten een complete respons zien.14
andere behandelingen hebben tot doel de specifieke symptomen van BD onder controle te houden. TNF-α-remmers zijn zeer effectief bij BD, met name bij oculaire betrokkenheid.Langdurige toediening van de TNF-α-remmer infliximab kan de frequentie van oculaire recidieven verminderen, zelfs in resistente gevallen. Als eerstelijnsbehandeling moet infliximab worden gestart in combinatie met een immunosuppressief geneesmiddel (azathioprine, corticosteroïden of Italicsmethotrexaat) en wanneer remissie optreedt, moet gelijktijdig gebruik van corticosteroïden worden verminderd. Veel studies hebben de werkzaamheid van infliximab bij BD aangetoond.Bij patiënten met betrokkenheid van het oog van het posterieure segment dienen azathioprine, cyclosporine-A, IFN-α of anti-TNF-α, vaak gecombineerd met systemische corticosteroïden, te worden gestart. Bij patiënten met betrokkenheid van het oog van het posterieure segment dienen azathioprine, cyclosporine-A, IFN-α of anti-TNF-α, vaak gecombineerd met systemische corticosteroïden, te worden gestart.12,13
voor de behandeling van ernstige vaatziekten met trombotische voorvallen bij BD worden corticosteroïden en immunosuppressiva zoals azathioprine, cyclofosfamide of cyclosporine-A Aanbevolen, 12 en cursief anti-TNF-α kan worden overwogen bij refractaire patiënten. Anticoagulantia worden overwogen wanneer het risico op bloedingen, in het algemeen, laag is en coëxistente pulmonale slagaderaneurysma ‘ s worden uitgesloten.12,13 voor gastro-intestinale symptomen kunnen 5-aminosalicylzuurderivaten, waaronder sulfasalazine of mesalamine, systemische corticosteroïden, azathioprine, anti-TNF-α en thalidomide worden gebruikt. Betrokkenheid van het centraal zenuwstelsel, waaronder acute aanvallen van cerebrale parenchymale betrokkenheid, worden behandeld met hoge doses corticosteroïden gevolgd door afbouw, samen met immunosuppressiva. Ciclosporine, hoewel goedkoop, moet worden vermeden vanwege het risico op neurotoxiciteit. Anti-TNF-α dient overwogen te worden bij ernstige of refractaire ziekte als cursief vooropgesteld. De eerste episode van cerebrale veneuze trombose (CVT) moet worden behandeld met hoge doses corticosteroïden, gevolgd door afbouw. Anticoagulantia kunnen voor een korte periode worden toegevoegd.
neurologische betrokkenheid bij de ziekte van Behçet
net als bij systemische aandoeningen zijn de neurologische manifestaties van BD gevarieerd.18-22 neurologische betrokkenheid bij BD kan worden geclassificeerd als; 1) primair, waarbij de neurologische betrokkenheid direct te wijten is aan BD en wordt genoemd als NBD of neuro-Behçet ‘ s syndroom (NBS); en 2) secundair, waarbij de neurologische manifestaties het resultaat zijn van neurologische complicaties secundair aan systemische betrokkenheid van BD (d.w.z. cerebrale embolie van cardiale complicaties van BD, verhoogde intracraniale druk secundair aan superieur vena cava syndroom) of als gevolg van de therapieën die worden gebruikt voor de systemische manifestaties van BD (d.w.z. neurotoxiciteit van het centrale zenuwstelsel met cyclosporine; perifere neuropathie secundair aan thalidomide of colchicine). Dit zijn indirecte oorzaken van neurologische problemen bij patiënten met BD en worden niet genoemd als NBD.
primaire neurologische betrokkenheid bij NBD komt voor bij maximaal 10% van alle patiënten.18-22 NBD presenteert zich normaal binnen het vierde decennium en ongeveer 5 jaar na het begin van de systemische ziekte. Hoewel sommige patiënten neurologische betrokkenheid kunnen vertonen zonder te voldoen aan de classificatiecriteria van de International Study Group (ISG) voor BD,kunnen 11 en een diagnose van NBD doorgaans niet worden gesteld, tenzij er ten minste de voorgeschiedenis of gevolgen zijn van sommige systemische manifestaties van BD. Hoewel BD vrijwel gelijk wordt gezien bij beide geslachten, komt NBD vaker voor bij mannen (3:1).BD en NBD zijn zeldzaam bij pediatrische patiënten; echter, wanneer neurologische betrokkenheid optreedt bij kinderen is het vaak kort na het begin van de systemische ziekte.20.21
klinische en neuro-imaging bevindingen wijzen erop dat er twee belangrijke vormen van NBD zijn: 1) CZS inflammatoire parenchymale ziekte (p-NBD); en, minder vaak, 2) een extra-parenchymale vorm (ep-NBD) waarbij grote extra-parenchymale vasculaire structuren betrokken zijn, voornamelijk veneuze durale sinussen, die cerebrale veneuze sinustrombose (CVST) veroorzaken. In tegenstelling tot p-NBD wordt CVST vaker waargenomen bij pediatrische patiënten met NBD en deze twee vormen van betrokkenheid komen zeer zelden voor bij dezelfde persoon en hebben dus waarschijnlijk verschillende pathogenese. In zeldzame gevallen kan een aseptische meningitis de presentatie zijn van extraparenchymale NBD. Gedrags-en psychotische symptomen, die ‘neuro-psycho-Behçet’ worden genoemd, kunnen tijdens de duur van NBD worden waargenomen. Cognitieve functies zijn waarschijnlijk ook beïnvloed in een subgroep van patiënten met BD en frontale (executieve) disfunctie is het meest voorkomende patroon waargenomen. Betrokkenheid van het primaire perifere zenuwstelsel is gemeld bij BD, maar is uiterst zeldzaam.18,19
het meest voorkomende neurologische symptoom dat bij NBD wordt waargenomen, is hoofdpijn, die zowel in parenchymale (p-NBD) als in extraparenchymale NBD (ep-NBD, CVST) optreedt. Echter, hoofdpijn kan ook een symptoom zijn van ernstige oculaire ontsteking; kan geassocieerd worden met exacerbaties van systemische symptomen van BD, met sommige migraine-achtige kenmerken, en wordt aangeduid als de ‘niet-structurele hoofdpijn van BD’; of kan onafhankelijk zijn van BD en kan naast elkaar bestaan als een primaire hoofdpijn in gelijke mate met de algemene bevolking. Andere veel voorkomende symptomen zijn zwakte (hemiparese), loopstoornissen (ataxie), spraakproblemen (dysartrie) en minder vaak gedragsveranderingen en cognitieve veranderingen. Visusverlies als gevolg van neuritis optica, sensorische en extrapiramidale symptomen en epileptische aanvallen zijn zeldzaam.18-22
de criteria van de International Consensus Recommendation (ICR) worden gebruikt bij het diagnosticeren van NBD.Deze criteria kunnen worden samengevat als’het optreden van neurologische symptomen en tekenen bij een patiënt die voldoet aan de diagnostische criteria voor BD van ISG die niet anderszins worden verklaard door een andere bekende systemische of neurologische ziekte of behandeling en bij wie objectieve afwijkingen die overeenkomen met NBD worden gedetecteerd bij neurologisch onderzoek, neuroimaging-onderzoeken, MRI of abnormale cerebrospinale vloeistof (CSF) onderzoeken’.24 de ICR-criteria omvatten ook een ‘waarschijnlijke NBD’ – criteria, maar een dergelijke diagnose moet voorzichtiger worden gesteld.
parenchymale neuro-Behçet ziekte
ongeveer 75-80% van de patiënten met NBD vertoont parenchymale betrokkenheid. De belangrijkste symptomen en tekenen van p-NBS omvatten hoofdpijn, dysartrie, ataxie, hemiparese en craniale neuropathieën (voornamelijk betrokkenheid van motor-oculaire en gezichtszenuwen) en deze ontwikkelen zich meestal op een subacute manier. p-NBD is een van de belangrijkste oorzaken van morbiditeit en mortaliteit bij NBD. Vergelijkbaar met multiple sclerose( MS), kan het klinische verloop van p-NBD blijven met een enkele aanval, kan een relapsing vorm, of kan progressief zijn. Echter, patiënten met p-NBD meestal links met neurologische tekorten. De laesies van P-NBD laesies hebben meestal betrekking op de telencephalic / diencephalic junction en de hersenstam, die meestal groot zijn, zonder duidelijke grenzen. In de scherpe fase zullen deze letsels waarschijnlijk verbeteren en over het algemeen in een heterogeen patroon verschijnen. Tumefactive cerebrale laesies kunnen worden gezien, en ruggenmerg laesies, hoewel niet gebruikelijk, wanneer zich waarschijnlijk longitudinaal uitgebreid. Bij deze patiënten zijn anti-MOG-en aqp4-antilichamen doorgaans afwezig. Cerebellaire focale betrokkenheid komt soms voor, maar geïsoleerde cerebellaire atrofie is gemeld.Laesies in intra-parenchymale belangrijke arteriële gebieden zijn ongebruikelijk en betrokkenheid van grote extra-parenchymale of kleinere intra-parenchymale arteriën, hoewel uiterst zeldzaam zijn gemeld, wat erop wijst dat er een subgroep van arteriële p-NBD kan bestaan.Op basis van de radiologische en histopathologische bevindingen is een veneuze pathogenese de waarschijnlijke verklaring voor P-NBS laesies.17-19, 26
de bevindingen in de liquor cerebrospinalis kunnen tijdens de acute episode van p-NBD een prominente pleocytose en een verhoogd eiwitgehalte aan het licht brengen. Neutrofiele predominantie is typisch tijdens de acute fase, maar dit wordt later vervangen door een lymfocytaire vorm. Oligoklonale banden worden zelden gedetecteerd.
Extraparenchymale neuro-Behçet ‘ s disease / cerebral venous sinus trombose
tot 20% van de patiënten met NBD heeft CVST. Deze patiënten presenteren zich met ernstige hoofdpijn, die zich meestal over een paar weken ontwikkelt. Typisch, de fundoscopische en neurologische onderzoek toont papilledeem en af en toe een zesde zenuw verlamming. In vergelijking met andere oorzaken van Dural sinus trombose, verminderd bewustzijn, focale neurologische tekorten zoals hemiparese en epileptische aanvallen zijn ongewoon bij extra-parenchymale NBD, en veneuze infarcten zijn onwaarschijnlijk. Een magnetische resonantievenografie zal de diagnose bevestigen en de omvang van CVST laten zien. Met uitzondering van een verhoogde openingsdruk zijn de bevindingen in de liquor over het algemeen normaal, behalve in de zeldzame meningetische presentatie waar een hoog aantal neutrofielen kan worden gevonden. Zoals reeds vermeld komt deze vorm van NBD vaker voor in de pediatrische populatie die suggereert dat leeftijd de vorm van neurologische betrokkenheid kan beïnvloeden.
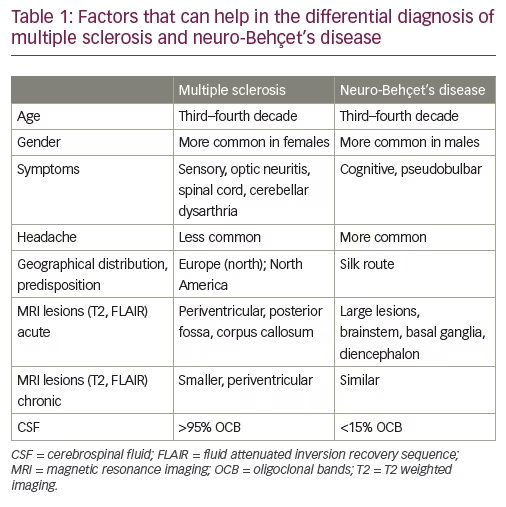
Neuro-Behçet ‘ s disease-differentiële diagnose
de differentiële diagnose van NBD blijft een grote uitdaging. Bijzonder moeilijk zijn situaties waarin een patiënt zonder full blown BD neurologische manifestaties vertoont. Het is belangrijk om te weten dat neurologische manifestaties van BD ernstiger ziekten weerspiegelen en zelden geïsoleerd worden gezien. Daarom moeten artsen die NBD vermoeden waakzaam zijn om te zoeken naar de waarschijnlijke ontwikkeling van symptomen en tekenen buiten het CZS. Dit is ook belangrijk bij patiënten met bekende BD, aangezien neurologische manifestaties de neiging hebben om te verschijnen tijdens ernstige opflakkeringen, en systemische BD manifestaties moeten worden gezocht. In meningitische presentaties is de differentiële diagnose van acute bacteriële meningitis essentieel. Acute bacteriële meningitis is een medische noodsituatie en de behandeling met antibiotica wordt vaak gestart in noodsituaties voorafgaand aan de microbiologische bevestiging. Hoewel de CSF bij meningetische NBD vaak minder leukocyten heeft, kan het soms de aantallen bereiken die bij bacteriële meningitis worden aangetroffen en kan het falen van de herkenning ernstige gevolgen hebben. Een voorbijgaande klinische verbetering kan worden gezien na instelling van ondersteunende maatregelen en antibiotica, die de agressieve behandeling van BD kunnen vertragen.
uveomeningeale syndromen zijn een heterogene groep van inflammatoire aandoeningen die worden gekenmerkt door meningeale ontsteking en betrokkenheid van het oog (uveïtis).De differentiële diagnose omvat vele entiteiten, en bijbehorende systemische kenmerken, specifieke orgaan betrokkenheid (bijvoorbeeld long in sarcoïdose) en beeldvorming en biomarker kenmerken kunnen helpen onderscheiden NBD van de andere voorwaarden. Naast NBD omvatten uveomeningeale syndromen:
- sarcoïdose;
- granulomatose met polyangiitis;
- syfilis;
- ziekte van Vogt-Koyanagi-Harada; en
- acute posterieure multifocale placoïde pigmentepithelopathie.
een van de belangrijkste en meest uitdagende overwegingen bij de differentiële diagnose van NBD is ms.18,28 wanneer de diagnose voor beide entiteiten goed is vastgesteld, is onderscheid relatief eenvoudig; in de beginfase kan het onderscheid echter moeilijk zijn. De parenchymale laesies van NBD kunnen die van MS op MRI in de meeste aspecten nabootsen, waaronder de eivorm van Callosale ‘Dawson’ s fingers ‘ en de aanwezigheid van een centrale ader. Vanwege de perivenulaire verdeling van laesies in beide aandoeningen, blijft het nut van het centrale teken en zijn rol in de differentiële diagnose van MS versus NBD onderwerp van discussie in expert consensusdiscussies.Hoewel dit bijzonder relevant is in het begin van de ziekte en recent bewijs toont aan dat meer ms dan NBD witte stof laesies hebben centrale aderen, moet men in gedachten houden dat over het algemeen, patiënten met NBD hebben minder witte stof laesies dan patiënten met MS, dus het gebruik van de centrale ader voor onderscheid kan moeilijk blijven. Andere kwesties die nuttig zijn geweest bij het onderscheiden van de twee entiteiten zijn te zien in Tabel 1. Het is belangrijk op te merken dat de eerste manifestatie van NBD een tumefactive hersenlaesie kan zijn, die bijna niet te onderscheiden is van zowel een tumefactive ms presentatie als een hersentumor, waarbij de laatste een essentiële differentiaaldiagnose overweging is.30,31 artsen moeten zich ervan bewust zijn dat NBD en MS elkaar niet hoeven uit te sluiten. Een groep patiënten met een vastgesteld NBD voldoet inderdaad ook aan de diagnostische criteria voor MS en heeft klinische, Beeldvormende en laboratoriumkenmerken (oligoklonale banden in de CSF) van MS.32
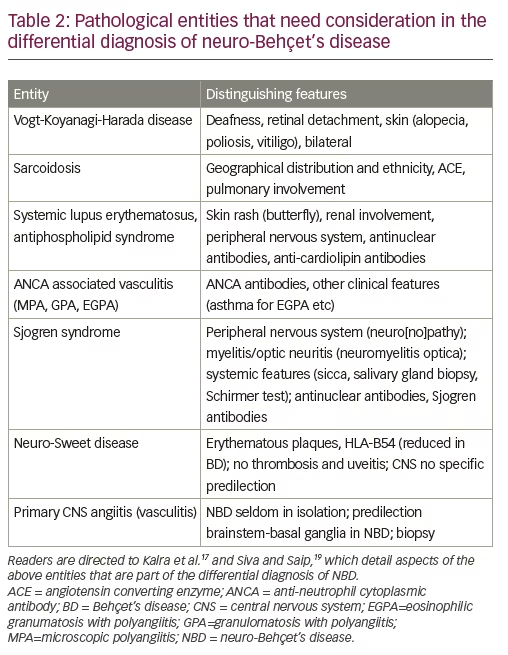
een ander belangrijk aspect van de differentiële diagnose is systemische vasculitis, die primair of secundair aan andere systemische ontstekingsziekten met neurologische manifestaties kan zijn. Tabel 2 geeft een lijst van systemische inflammatoire aandoeningen met of zonder secundaire vasculitis die verkeerd kunnen worden gediagnosticeerd als NBD en hun onderscheidende kenmerken die kunnen helpen bij de differentiële diagnose van NBD. Deze worden in meer detail besproken in Kalra et al. en Siva en Saip.18,24
bij patiënten met acute beroerte vertegenwoordigt de vasculaire variant van NBD soms een deel van de differentiële diagnose. Om onderscheid te maken van niet-vasculitis atherosclerotische beroerte, is het nuttig om rekening te houden met de hogere frequentie van veneuze trombose in vergelijking met arteriële grondgebied beroerte in NBD. Aan de andere kant hebben sommige beroertes in NBD betrekking op arteriële gebieden, dus een arteriële beroerte kan een manifestatie van NBD zijn. Het is ook belangrijk om te onthouden dat patiënten met BD een hoger risico hebben op cardiovasculaire voorvallen, waaronder beroerte, ongeacht of ze NBD hebben.Arteriële dissecties en bloedingen, hoewel relatief zeldzaam bij NBD, zouden in de juiste klinische setting een vermoeden van NBD moeten veroorzaken.Psychiatrische NBD is een zeldzame manifestatie, meestal met een subacute, progressieve presentatie, en heeft zeer uiteenlopende manifestaties, die primaire degeneratieve dementie, depressie of openhartige psychose nabootsen. Het is erg belangrijk om NBD bij dergelijke patiënten te overwegen.
een belangrijk aspect van de differentiële diagnose is de ontwikkeling van een neurologisch probleem bij een patiënt met vastgestelde BD. De clinici moeten vaststellen of het probleem gerelateerd is aan NBD. Naast beroerte is hoofdpijn een veel voorkomende klacht bij mensen met BD en het vertegenwoordigt over het algemeen geen manifestatie van NBD. Waakzaamheid is echter nodig, omdat hoofdpijn vaak andere manifestaties van NBD aankondigt.
perifere neuropathie komt zelden voor als een klinische manifestatie van NBD en wanneer gediagnosticeerd wordt bij een persoon met BD en geen andere neurologische manifestaties, is een zoektocht naar alternatieve etiologieën gerechtvaardigd.35
ten slotte heeft een opkomende differentiële diagnose betrekking op neurologische complicaties van BD-behandeling. Het is van cruciaal belang om dergelijke complicaties niet te verwarren met de ontwikkeling van NBD. De rol van ciclosporine in NBD is belangrijk omdat het consistent is gekoppeld aan een potentiële versnelling en verslechtering op NBD. Andere behandelingen kunnen ook complicaties hebben. Immunosuppressiva kunnen soms meningitis bevorderen, die verward kan worden met NBD. Bij het gebruik van anti-TNF-middelen zoals infliximab, waarvan is aangetoond dat ze succesvol zijn bij NBD,36 moet waakzaamheid nodig zijn, aangezien demyelinisatie en andere neurologische complicaties zijn gemeld met deze middelen, hoewel er nog geen zijn gemeld bij gebruik bij BD.
Thalidomide, dat af en toe voor BD wordt gebruikt, veroorzaakt op voorspelbare wijze een neuropathie die niet gerelateerd is aan NBD. Posterieur reversibel encefalopathiesyndroom is gemeld als een complicatie van verschillende immuuntherapieën, waaronder anti-TNF-middelen, en op het 2017 CONy symposium, werd een interessant geval in BD gemeld door Dr.George Vavougios uit Griekenland (Oral communication, CONy Congress, Athens 2017).Concluderend kan worden gesteld dat NBD een ernstige neuro-inflammatoire aandoening is die grote diagnostische, differentiële diagnostische en therapeutische uitdagingen met zich meebrengt. Bewustzijn van de klinische kenmerken en therapeutische mogelijkheden samen met vroege diagnose zijn essentieel in de behandeling van NBD.